Il governo italiano ha appena varato due provvedimenti (un decreto-legge e un disegno di legge) mirati specificamente alla riduzione delle liste di attesa per l’erogazione di prestazioni e servizi sanitari. Pur in assenza di informazioni precise, i segnali che arrivano da pazienti e medici raccontano che, in Italia, il problema delle liste d’attesa è in continuo peggioramento, soprattutto a seguito della pandemia di Covid-19, che ha aggravato le criticità preesistenti del sistema sanitario. Questo problema non è esclusivo dell’Italia, ma è comune ai Paesi per i quali l’OCSE ha raccolto evidenze comparabili. Tali Paesi, negli anni, hanno adottato diverse politiche volte a migliorare l’efficienza e la capacità di risposta dei sistemi sanitari, cercando così di ridurre le liste di attesa. I nuovi provvedimenti del governo italiano prevedono, fra le altre cose, l’incremento delle risorse destinate al personale sanitario (tramite l’abrogazione del tetto di spesa per il personale sanitario e l’introduzione di una normativa fiscale più favorevole per le prestazioni aggiuntive del personale sanitario) e l’introduzione di tempi massimi d’attesa. Tuttavia, permangono dubbi sull’efficacia di queste misure, poiché, oltre a presentare varie criticità nei contenuti, soluzioni simili sono state già adottate in passato in diversi Paesi senza conseguire i risultati sperati.
* * *
Il governo è recentemente intervenuto con due provvedimenti per offrire una soluzione all’annoso problema delle liste d’attesa. I due provvedimenti sono: il decreto-legge n. 73 del 7 giugno 2024,[1] contenente misure urgenti per la riduzione delle liste di attesa delle prestazioni sanitarie emanato proprio prima delle elezioni europee; un disegno di legge, che dovrà fare il suo iter parlamentare.[2] Quest’ultimo prevede, ad esempio, di destinare risorse aggiuntive alle contrattazioni integrative dei professionisti sociosanitari, così da introdurre un trattamento economico differenziato che tenga conto della specializzazione, della dirigenza, della tipologia di attività e della carenza di personale in alcune branche specialistiche.[3] Inoltre, si prevede anche di inserire il rispetto dei tempi massimi di attesa per l’erogazione delle prestazioni sanitarie fra i Livelli Essenziali di Assistenza (LEA), come criterio per l’attribuzione di forme premiali in aggiunta alle risorse ordinarie per il finanziamento del SSN previste dalla legislazione vigente. Qui ci concentriamo sul decreto-legge 73/2024.
Cosa prevede il nuovo decreto-legge
Il decreto lavora lungo tre direttrici: i) la raccolta di informazioni che consentano di avere un quadro più coerente tra le esperienze dei cittadini (o, perlomeno, alcuni di essi) e le statistiche oggi disponibili; ii) l’organizzazione del servizio con un rafforzamento dei Centri unici di prenotazione (CUP), un’estensione degli orari di erogazione delle prestazioni e l’impiego delle prestazioni in intramoenia; iii) le risorse di personale, stabilendo sia allentamenti degli attuali limiti di spesa che incentivi al personale in servizio.
Per quanto riguarda la prima direttrice, viene innanzitutto istituita presso l’Agenzia nazionale per i servizi sanitari (Agenas), una Piattaforma nazionale delle liste di attesa. Questa piattaforma garantirà interoperabilità con le piattaforme delle singole regioni e province autonome, in linea con quanto stabilito anche dall’obiettivo del PNRR “Potenziamento del Portale della Trasparenza”, e consentirà di monitorare le agende e i tempi di attesa, anche con l’aiuto di verifiche in capo alla stessa Agenas. Viene poi introdotto un Organismo di verifica e controllo sull’assistenza sanitaria presso il Ministero della Salute, che rafforzerà i controlli effettuati da parte del Sistema nazionale di verifica e controllo sull’assistenza sanitaria (SIVeAS). Questo avrà il compito di verificare l’erogazione dei servizi e delle prestazioni sanitarie e il corretto funzionamento del sistema di gestione delle liste di attesa.
In merito alla seconda direttrice, l’organizzazione del servizio prevede un rafforzamento del CUP, stabilendo in primis che tutti gli erogatori sanitari, sia quelli pubblici che quelli privati accreditati, debbano aderire al CUP regionale o infra-regionale, al fine di garantire una visione completa delle agende a disposizione. Sarà anche attivato un sistema digitale che permette prenotazioni, pagamenti e disdette delle prenotazioni in modalità da remoto e le aziende sanitarie non potranno più sospendere autonomamente le attività di prenotazione. In particolare, viene stabilito che, qualora i tempi previsti dalle classi di priorità per l’erogazione dei servizi non possano essere rispettati, si potrà usufruire dell’attività libero-professionale intramuraria. Questo provvedimento supera la norma risalente al 1998, come ribadito dallo stesso ministro Schillaci durante la conferenza stampa di presentazione del decreto-legge.[4] Nella stessa occasione è stato anche ribadito che verrà posto un limite alle attività erogate in intramoenia, che non potranno essere superiori a quelle erogate col Servizio sanitario nazionale (SSN). Sempre in tema di organizzazione del servizio, si potenzia l’offerta assistenziale per visite diagnostiche e specialistiche estendendo la fascia oraria di erogazione ed includendo anche i giorni di sabato e domenica.
Per quanto riguarda le risorse di personale, il decreto individua due margini di variazione. Da un lato viene incrementato il limite per la spesa del personale sanitario del 10% su base annua (e di un ulteriore 5% per le regioni che ne faranno richiesta). Dal 1° gennaio 2025 sarà abrogato il tetto di spesa, che verrà sostituito da una nuova metodologia di definizione basata sul fabbisogno del personale sanitario. Dall’altro, si cerca di stimolare l’offerta di lavoro del personale in servizio introducendo un’imposta sostitutiva dell’Irpef sulle prestazioni aggiuntive del personale sanitario, pari al 15%; il costo della misura, secondo quanto riportato dal Ministro Schillaci, è stimato per circa 250 milioni di euro.
I dati sulle liste d’attesa
Il decreto del governo cerca di intervenire su un problema non nuovo e non limitato al nostro Paese che, tuttavia, è stato aggravato dall’esperienza del Covid-19. Nel 2023, il 7,6% della popolazione ha dovuto rinunciare alle cure mediche a causa di problemi economici, liste d’attesa o difficoltà di accesso, in aumento rispetto al 7,0% dell’anno precedente.[5] Questo incremento corrisponde a 372.000 persone in più, portando il totale a circa 4,5 milioni di cittadini. L’aumento – in base a quanto sostenuto dall’Istat – è dovuto principalmente alle liste d’attesa troppo lunghe: nel 2019, prima della pandemia, poco più di 1,5 milioni di italiani hanno rinunciato alle cure per questo motivo, mentre nel 2023 questo numero è quasi raddoppiato, arrivando a 2,7 milioni di cittadini. Questo fenomeno è attribuibile sia agli effetti diretti e indiretti della pandemia, come il recupero delle prestazioni rinviate per il Covid-19, sia alle difficoltà nella riorganizzazione dell’assistenza sanitaria, aggravate dalla mancanza di risorse professionali adeguate a soddisfare l’aumento della domanda.
Per quanto riguarda l’impatto sulle liste d’attesa a causa delle prestazioni rinviate per il Covid-19, purtroppo non ci sono studi che prendano come riferimento l’Italia. Tuttavia, nel 2022 è stato pubblicato uno studio sull’impatto della temporanea interruzione di visite e interventi durante la pandemia in Inghilterra.[6] Lo studio mostra innanzitutto come il numero delle visite mediche sia tornato ai livelli pre-pandemici dopo un calo di circa 30 punti percentuali nel 2020. Tuttavia, il numero di pazienti in lista d’attesa per interventi chirurgici programmati è aumentato da 4,6 milioni nel 2020 a 6,7 milioni nel 2022. È importante notare che il trend era in costante crescita a partire dal 2012; tuttavia, se la tendenza pre-pandemica fosse continuata con la stessa velocità, i pazienti in attesa nel 2022 sarebbero stati circa 5,3 invece di 6,7 milioni (1,4 milioni in meno).
Come per gli interventi programmati, anche le liste d’attesa per i test diagnostici erano in aumento già da molti anni prima della pandemia. Nel dettaglio, il numero di pazienti in attesa per i 15 test diagnostici più comuni è cresciuto da circa 600 mila nell’aprile 2012 a oltre 1 milione nel febbraio 2020. Tuttavia, anche in questo caso, dall’inizio della pandemia il numero di pazienti in attesa è cresciuto a un ritmo significativamente più rapido, superando il milione e mezzo a maggio 2022 (+45% dall’inizio della pandemia).
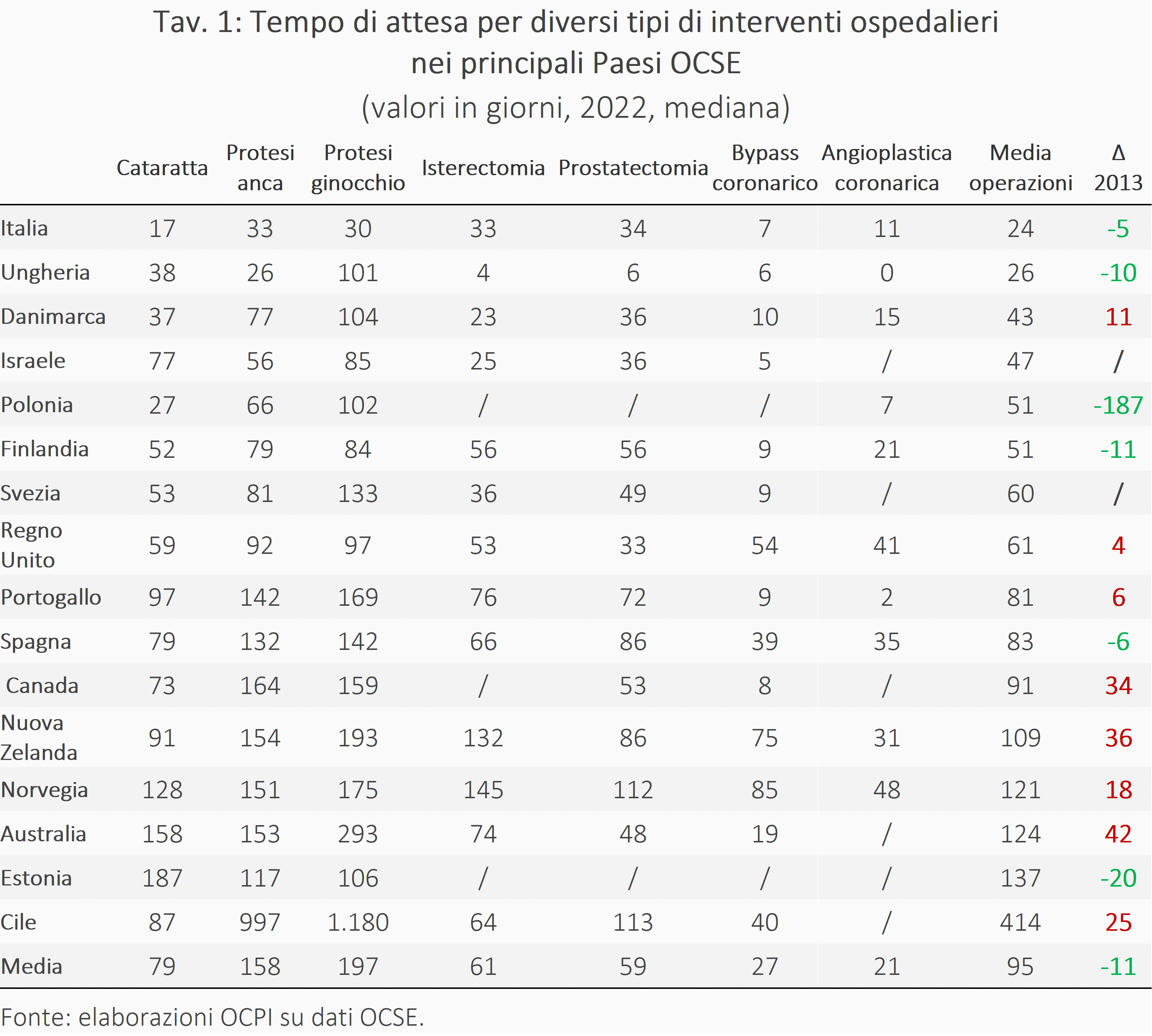
A livello internazionale, invece, come si posiziona l’Italia? Confrontare i tempi d’attesa nei diversi Paesi è complesso a causa delle diverse metodologie e definizioni utilizzate. Tuttavia, è possibile fare confronti per alcune prestazioni specifiche con rilevazioni dati omogenee a livello internazionale, come la cataratta, le protesi all’anca e al ginocchio, l’isterectomia, la prostatectomia, il bypass coronarico e l’angioplastica coronaria (Tav. 1). Purtroppo, non tutti i Paesi OCSE e UE misurano queste variabili;[7] confrontando l’Italia con i 15 Paesi OCSE che rilevano questo dato, emerge come nel 2022 il nostro risulta essere il Paese con i tempi d’attesa più brevi, con una mediana di 24 giorni (ridotta di 5 giorni rispetto al 2013), seguita dall’Ungheria (26 giorni) e dalla Danimarca (43 giorni).
Questo risultato, sorprendente rispetto alla percezione del fenomeno da parte dei cittadini, trova una spiegazione semplice: il dataset di riferimento non include i tempi di attesa per prime visite specialistiche, esami diagnostici, visite di controllo e screening oncologici che risultano essere le voci più critiche.[8] In particolare, queste quattro prestazioni rappresentano oltre il 60% del totale delle segnalazioni sulle criticità relative alle tempistiche delle liste d’attesa. Queste osservazioni segnalano le difficoltà di mappatura del fenomeno e confermano l’importanza di raccogliere informazioni più dettagliate, proprio uno degli obiettivi del decreto-legge 73/2024.
Un problema comune e irrisolto
La questione delle liste d’attesa in sanità è un problema in moltissimi Paesi sviluppati.[9] L’OCSE sottolinea il ruolo di diversi fattori di domanda e di offerta di servizi sanitari nel determinare la lunghezza delle liste e mette in luce la differenza degli approcci dei vari Paesi in termini di misure di contenimento del fenomeno.[10]
Per esempio, nel caso di richieste di interventi chirurgici non urgenti programmati vi sono diversi fattori che possono contribuire a quello che, in termini economici, può essere visto come uno squilibrio fra domanda e offerta. Fra questi, l’invecchiamento della popolazione, l’avanzamento tecnologico nella medicina (che può influire sulla facilità con cui vengono eseguite alcune operazioni), il ricorso alle assicurazioni sanitare private e agli erogatori sanitari privati, il ruolo degli specialisti stessi (che possono “indurre” la domanda) e la produttività nelle strutture sanitarie.
Molti Paesi hanno tentato di affrontare il problema delle liste d’attesa adottando diverse politiche. Due possibili rimedi dal lato dell’offerta prevedono di influenzare la produttività degli erogatori: i) l’utilizzo di finanziamenti mirati per ridurre i tempi di attesa; ii) l’uso di incentivi monetari per il personale sanitario per remunerare le ore aggiuntive di lavoro oppure introdurre schemi di finanziamento delle strutture Pay-for-Performance (P4P) basati sul numero effettivo di pazienti trattati. Sebbene la prima misura sia stata la più utilizzata tra i Paesi OCSE, questo rimedio non ha mai portato ai risultati sperati. Infatti, questi programmi rappresentano spesso erogazioni temporanee di fondi che migliorano la situazione solo nel breve termine. Inoltre, la scala di questi finanziamenti è generalmente contenuta rispetto al finanziamento complessivo degli erogatori e dunque insufficiente per aumentare significativamente la produttività nel medio-lungo termine. La seconda soluzione, invece, fornisce un incentivo ad aumentare il numero degli interventi. Tuttavia, gli studi empirici sul tema hanno dimostrato come si riesca ad ottenere una riduzione delle liste d’attesa solo se gli stimoli alla produttività sono accompagnati da ulteriori misure come l’aumento della capacità produttiva, sia in termini strutturali (posti letto e attrezzature) sia di personale.
Anche dal lato della domanda si sono proposte due soluzioni. La prima consiste nello spostamento degli interventi verso gli ospedali privati sussidiando, in parte, l’assicurazione sanitaria privata. Tuttavia, nei pochi Paesi che hanno introdotto questo rimedio non si sono riscontrati risultati significativi per due motivi principali: da un lato, i cittadini assicurati hanno continuato ad utilizzare gli ospedali pubblici a causa delle elevate franchigie nelle assicurazioni sanitarie e dell’elevata compartecipazione ai costi nel privato; dall’altro, gli ospedali pubblici forniscono molteplici servizi che non sono disponibili negli ospedali privati. La seconda soluzione, invece, è basata sull’utilizzo di sistemi di prioritizzazione, che però si basano spesso su linee guida fortemente soggette all’arbitrio dei medici, che devono fornire una valutazione dell’urgenza medica del paziente. A questi sistemi è stata spesso combinata una “garanzia di tempo di attesa massimo”, soluzione che viene spesso giustificata dall’idea che possa indurre un miglioramento dell’efficienza produttiva del sistema sanitario. Tuttavia, c’è il rischio che si crei un paradosso nel momento in cui pazienti con priorità più bassa devono essere fatti avanzare rispetto a quelli con priorità più alta solo per rispettare i tempi stabiliti.
Altre politiche di contenimento si sono concentrate poi sull’affiancare ad una “garanzia di tempo massimo di attesa” sistemi basati sul raggiungimento di obiettivi da parte dei soggetti erogatori, con politiche sanzionatorie in caso di mancato raggiungimento. Questo perché le garanzie, da sole, non vengono facilmente implementate e monitorate ed è difficile per i pazienti stessi esercitare i propri diritti (sembra essere questo il caso dell’Italia, come specificato anche dal Ministro Schillaci). Combinando queste “garanzie” con sanzioni nei confronti degli erogatori, queste sembrano invece essere state più efficaci.
Se da una parte la letteratura in materia fatica a trovare una soluzione adeguata a tutti Paesi, dall’altra si trova d’accordo sul fatto che la spesa sanitaria (misurata come spesa pro capite) non sia un indicatore sufficiente o necessario dello stato delle liste d’attesa e dei tempi d’attesa in un Paese, con evidenze fortemente variabili fra i diversi casi. Lo studio OCSE riporta come in alcuni dei Paesi con una spesa sanitaria pro capite maggiore della media OCSE i tempi di attesa non costituiscano un problema rilevante, mentre altri, nonostante il livello di spesa, si trovano a dover fare i conti con questa problematica così come i Paesi con una spesa inferiore alla media.[11]
Ragionamenti analoghi si possono fare considerando il personale sanitario, in particolare il numero dei medici, che non sembra avere una forte correlazione con la lunghezza delle liste o dei tempi di attesa. Anzi, nella quasi totalità dei casi analizzati, anche i Paesi in cui vi è un numero di medici (in rapporto alla popolazione) maggiore della media OCSE, i tempi di attesa restano una questione rilevante, così come per circa i due terzi dei Paesi con una proporzione di medici inferiori alla media.[12]
Meno ambigua, anche se comunque non uniforme, sembra invece essere l’influenza dei limiti di capacità produttiva delle strutture ospedaliere, laddove una maggiore capacità appare correlata ad una minore gravità del problema delle attese. Restano in ogni caso questioni con una grande variazione a livello nazionale, specialmente perché sono fattori rilevanti anche elementi quali la struttura demografica di un Paese, le caratteristiche stesse del sistema sanitario, i sistemi di pagamento ecc.
Vi sono poi evidenze che collegano l’aumento della domanda o dell’offerta delle prestazioni sanitarie al variare delle liste d’attesa stesse: un aumento nei tempi di attesa può comportare una riduzione della domanda, spingendo i pazienti a ricorrere al settore privato, o ad un aumento dell’offerta, incentivando il personale a lavorare in modo più efficiente o inducendo una maggiore allocazione di risorse nel settore sanitario da parte dello Stato.
Le criticità del nuovo decreto
Alla luce di queste osservazioni, il decreto-legge 73/2024 sembra allinearsi con alcune delle misure più comuni attuate in passato e tutt’ora diffuse in diversi Paesi OCSE.
Il focus sulla creazione di un sistema di misurazione e monitoraggio sottolinea la necessità di avere una misura più affidabile dei tempi di attesa per l’erogazione delle prestazioni sanitarie. Anche se a livello internazionale i confronti restano difficoltosi a causa delle grandi differenze nelle definizioni e nelle misurazioni fra i vari Paesi, questo può costituire un grande passo avanti per l’Italia.
Anche l’esistenza di un sistema di prioritizzazione è in linea con molti altri Paesi sviluppati. Come già accennato, in Italia questo sistema è affiancato dalla possibilità di ricevere i servizi tramite attività libero-professionale intramuraria qualora i limiti previsti dalle classi di priorità non vengano rispettati. Il nuovo decreto-legge aggiorna la norma del 1998 con l’intenzione di rendere più facile ai cittadini l’utilizzo di questo servizio, che risultava complesso e di difficile attuazione.
Tuttavia, il decreto “liste d’attesa” ha già sollevato numerose critiche da parte di esperti e parti interessate. Qui di seguito elenchiamo le principali.
L’articolo 7 del nuovo decreto prevede che la nuova tassazione si applichi a tutte le erogazioni di compensi a cominciare dalla fine di giugno, inclusi quelli maturati nei mesi precedenti. Questo significa innanzitutto che la tassazione più favorevole per le prestazioni già effettuate non costituirà chiaramente un incentivo per tutti quei pagamenti riferiti a prestazioni erogate prima di giugno. Inoltre, si complicherà ulteriormente il sistema fiscale italiano. Si verrà infatti a creare una tassazione ibrida: una ordinaria per le prestazioni ordinarie e una separata per le prestazioni aggiuntive. La soluzione proposta, mirata a migliorare la produttività delle strutture ospedaliere attraverso il ricorso a prestazioni straordinarie del personale sanitario oltre l’orario lavorativo, appare inadeguata visto che gli ospedali lamentano già mancanza di figure professionali. Aumentare significativamente le ore lavorative del personale sanitario potrebbe inoltre compromettere la qualità delle prestazioni, a causa del maggiore stress e del possibile esaurimento degli stessi medici e infermieri.
Un altro punto da considerare è la complessità del superamento del tetto di spesa per il personale. Questa procedura è caratterizzata da una metodologia complicata, che rende incerti i tempi e i risultati. Inoltre, è condizionata dalla congruità dei fondi regionali di cui 9 non riescono neanche a garantire i LEA.
Infine, permangono dubbi sulle coperture finanziarie del decreto. Schillaci, nella conferenza stampa, ha dichiarato che il costo della defiscalizzazione al 15% delle prestazioni aggiuntive sarà di 250 milioni di euro ricordando che sono stati stanziati 500 milioni l’anno per il 2022 e il 2023 per ridurre le liste di attesa e solo con il monitoraggio di fine giugno si saprà esattamente quante di queste risorse sono state effettivamente spese. Allo stesso modo, l’innalzamento del tetto della spesa per il personale non costituisce un vero e proprio aumento della spesa sanitaria, quanto più una sua ricomposizione. Nel complesso quindi, de-fiscalizzazione a parte, i fondi per la manovra dovrebbero includere: 100 milioni ancora non spesi stanziati nel 2022, 500 milioni provenienti dal Fondo Sanitario Nazionale (lo 0,4%) nell’ultima manovra, e un aumento del tetto di spesa per l’offerta nel privato convenzionato pari a 123 milioni nel 2024, 370 milioni nel 2025 e quasi 500 nel 2026.[13]
Un decreto ambizioso
In conclusione, il decreto-legge n. 73 del 7 giugno 2024 rappresenta un tentativo significativo di affrontare il problema delle liste d’attesa nel Ssn, combinando misure di monitoraggio, riorganizzazione del servizio e incentivazione del personale. Le politiche adottate con questo provvedimento, infatti, sono in linea con le iniziative introdotte in molti dei Paesi OCSE negli anni. Questi hanno dimostrato che aumentare la capacità produttiva e migliorare l’efficienza possono essere strategie efficaci in alcuni specifici contesti, ma è essenziale adattare queste lezioni al contesto italiano e considerare anche i casi in cui gli interventi si sono rivelati inefficaci nel risolvere la questione delle liste o dei tempi di attesa.
Le critiche sollevate sottolineano che restano alcune questioni irrisolte, come la complessità della nuova tassazione degli straordinari, le incognite sulle coperture finanziarie (che verranno sciolte col monitoraggio di fine mese) e l’efficacia delle misure di incentivazione del personale in un contesto già segnato da carenze di risorse umane e da personale reduce dagli anni della pandemia. Sarà quindi fondamentale osservare come queste politiche verranno implementate e monitorare i loro effetti nel medio e lungo termine, per garantire che possano realmente contribuire a ridurre strutturalmente le liste d’attesa e migliorare l’accesso alle prestazioni sanitarie da parte dei cittadini.
[1] Vedi: Misure urgenti per la riduzione dei tempi delle liste di attesa delle prestazioni sanitarie, 7 giugno 2024.
[2] Si tratta del “Disegno di Legge recante misure di garanzia per l’erogazione delle prestazioni sanitarie e altre disposizioni in materia sanitaria”.
[3] Vedi le nostre precedenti note: “C’è un mismatch anche nel comparto socio-sanitario?”, 1 dicembre 2023, e “Cosa spiega il mismatch nel mercato del lavoro socio-sanitario?”, 24 gennaio 2024.
[4] Il riferimento è alla legge 124/1998, che converse il decreto legislativo 29 aprile 1998, n. 124 “Ridefinizione del sistema di partecipazione al costo delle prestazioni sanitarie e del regime delle esenzioni, a norma dell’articolo 59, comma 50, della legge 27 dicembre 1997, n. 449”, pubblicato in gazzetta ufficiale n.99 del 30 aprile 1998 e con entrata in vigore il 1° maggio 1998.
[5] Per maggiori informazioni si veda: Istat, “Rapporto sul Benessere equo e sostenibile 2023”, 17 aprile 2024.
[6] Per maggiori informazioni si veda: J. Morris, S. Reed, “How much is Covid-19 to blame for growing NHS waiting times?”, Nuffield Trust, 5 settembre 2022.
[7] In Europa, i Paesi che lo fanno sono i seguenti: Danimarca, Estonia, Finlandia, Italia, Norvegia, Polonia, Portogallo, Spagna, Svezia, Regno Unito e Ungheria.
[8] Per maggiori informazioni si veda: Cittadinanzattiva, “Rapporto civico sulla salute 2023”, 11 maggio 2023.
[9] Le liste d’attesa si riferiscono alla quantità di pazienti che devono ricevere dei trattamenti in un certo momento (il numero di pazienti sulla lista), mentre il tempo d’attesa è il tempo necessario a trattare i pazienti sulle liste d’attesa. Vi sono diverse definizioni per le misurazioni di queste variabili, in particolare della seconda, che rendono dunque difficoltoso il confronto internazionale.
[10] Vedi: OCSE, “Waiting Time Policies in the Health Sector: What Works?”, OECD Health Policy Studies, 2013.
[11] Nello studio OCSE i Paesi con un livello di spesa maggiore della media senza problematiche di tempi di attesa sono Lussemburgo, Stati Uniti, Svizzera, Germania, Francia, Belgio, Giappone e Korea; alcuni di quelli con una spesa maggiore alla media ma con tempi di attesa rilevanti sono Norvegia, Danimarca, Canada, Paesi Bassi, e Regno Unito; fra quelli con spesa inferiore alla media e problemi di tempi di attesa Italia, Spagna, Portogallo.
[12] I Paesi con un numero inferiore alla media OCSE di medici per abitanti e dove i tempi d’attesa non costituiscono un problema sono ancora Francia, Belgio, Lussemburgo, Stati Uniti, Corea e Giappone; fra quelli con un numero di medici inferiori e tempi di attesa rilevanti Regno Unito, Canada; alcuni dei Paesi con maggiore proporzione di medici e problematiche di tempi d’attesa sono Austria, Grecia, Spagna, Italia; gli unici Paesi dove il numero di medici è maggiore della media e non vi sono problemi di tempi di attesa sono Svizzera e Germania. Va ricordato che in questo caso gioca un ruolo fondamentale la definizione di “medico” che rientra nel conteggio dell’analisi OCSE.
[13] Vedi A. Cangemi, “Liste d’attesa, Regioni bocciano il decreto: ‘Mancano le coperture, nessun confronto con noi’”, Fanpage.it, 4 giugno 2024.