In una precedente nota abbiamo mostrato come figure professionali quali i medici di medicina generale e gli infermieri, o i medici specializzati in “emergenza e urgenza” o “anestesia e rianimazione”, siano difficili da trovare sul mercato del lavoro. Qui discutiamo le cause di questo mismatch tra la domanda e l’offerta concentrandoci su tre fattori: le retribuzioni, l’attività libero-professionale e il rischio di contenziosi per responsabilità medica. In base ai dati OCSE più recenti riferiti al 2021, la retribuzione lorda dei medici specialisti italiani e degli infermieri si posiziona al di sotto della media UE. Tuttavia, se confrontati con lo stipendio medio di un lavoratore full-time, i livelli retributivi appaiono in linea con quella che è l’esperienza di molti paesi: i medici specialisti guadagnano in Italia 2,3 volte lo stipendio medio, mentre gli infermieri arrivano quasi allo stipendio medio (0,9 volte). Queste valutazioni escludono le integrazioni allo stipendio tabellare consentite dall’esercizio della libera professione, sia in ambito pubblico che privato, che è però differente tra categorie di professionisti. Le specializzazioni che possono maggiormente fruire di queste integrazioni sono, per esempio, ortopedia, urologia, ostetricia e ginecologia, cardiologia. Medesime considerazioni valgono per il rischio di responsabilità medica. Anche in questo caso alcune specializzazioni sono più a rischio di altre; non solo in termini di possibile contenzioso ma di vere e proprie aggressioni. I medici e gli infermieri dell’emergenza e urgenza, che lavorano nel Pronto Soccorso, sono tra quelli che hanno meno possibilità di integrare il proprio stipendio e hanno un più alto rischio di aggressioni e di contenzioso; non stupisce che sono tra quelli che si faticano a trovare.
* * *
In una precedente nota abbiamo evidenziato come il mismatch che contrassegna il mercato del lavoro italiano caratterizzi anche il settore socio-sanitario.[1] Figure professionali come i medici di medicina generale o gli infermieri, necessarie per l’erogazione di servizi socio-sanitari territoriali, sono caratterizzate nel nostro paese da un eccesso di domanda rispetto all’offerta. Lo stesso accade per diverse specializzazioni successive alla laurea in Medicina, quali la medicina dell’emergenza e urgenza e anestesia e rianimazione, con gli ospedali che faticano a trovare medici urgentisti e anestesisti.
In questa nota ci interroghiamo sulle ragioni che spiegano questo mismatch, concentrandoci su tre questioni principali: le retribuzioni tabellari, la possibilità di integrare le remunerazioni tabellari con attività libero-professionale e il rischio di contenzioso legale. Sono questi alcuni degli aspetti sui quali il personale del comparto sanitario ha motivato gli scioperi successivi alle proposte nel ddl Bilancio. L’ultimo, tenutosi il 5 dicembre 2023 (con un altro preannunciato per la fine di gennaio 2024), ha raccolto un numero di adesioni elevato, fino all’85 per cento di medici, dirigenti sanitari, infermieri, ostetriche e altri professionisti sanitari. I motivi dello sciopero includevano, fra gli altri, la richiesta di uscire dalla Pubblica Amministrazione riconoscendo per medici e dirigenti sanitari la categoria speciale, la depenalizzazione dell’atto medico, la richiesta di finanziare adeguatamente il contratto e detassare parte dello stipendio, e il blocco delle modifiche alle pensioni.[2]
Le retribuzioni
Una delle principali rivendicazioni del personale socio-sanitario è che i livelli retributivi sono di molto inferiori a quelli garantiti in altri paesi paragonabili al nostro. I dati per un confronto sono offerti dall’OCSE: si considerano redditi medi annui lordi, comprensivi quindi dei contributi sociali e delle imposte sul reddito; non si tiene conto invece degli straordinari (e di altre forme di integrazione del reddito di cui parleremo successivamente).[3] Per il confronto, l’OCSE trasforma il dato nazionale in dollari a parità di potere d’acquisto (Fig. 1).

Consideriamo innanzitutto i medici specialisti (quindi un medico che ha ottenuto una specializzazione dopo la laurea): lo stipendio dei professionisti italiani si colloca nel 2021 a 105,7 mila dollari lordi (corrispondente a 96,6 mila euro lordi). Il livello di remunerazione è inferiore a quello della Germania (188,1 mila dollari), dei Paesi Bassi (192,3 mila), della Danimarca (151,2 mila), del Belgio (141,5 mila), e della media europea (116 mila dollari lordi).[4] Il dato medio italiano risulta però in linea con la retribuzione dei medici francesi (105,6 mila dollari) e di poco inferiore a quella dei medici spagnoli (107,5 mila dollari), ed è di gran lunga superiore alla remunerazione di un medico in Grecia o in Portogallo (rispettivamente 64 mila e 64,8 mila dollari).
Per quanto riguarda la retribuzione media lorda degli infermieri a parità di potere d’acquisto (Fig. 2), lo stipendio degli infermieri italiani (meno di 40 mila dollari lordi nel 2021) si attesta al di sotto della media europea che è di circa 50 mila dollari.[5] Anche nel caso degli infermieri, l’Italia si posiziona al di sotto del Belgio (quasi 90 mila dollari), dei Paesi Bassi (71,7 mila dollari), della Danimarca (65 mila dollari) e della Germania (60 mila dollari);[6] ma il dato italiano non è molto distante dalla retribuzione degli infermieri francesi (che hanno guadagnato 45,8 mila dollari nello stesso anno). Come per i medici, lo stipendio italiano è più alto di quello percepito dagli infermieri in Grecia (35 mila dollari) e in Portogallo (29,7 mila dollari).
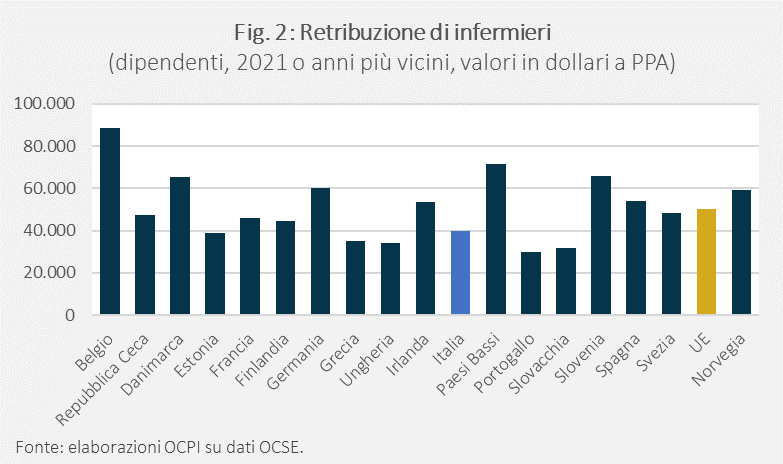
Il confronto sui valori assoluti delle retribuzioni, per quanto a parità di potere d’acquisto, è però parziale perché non tiene conto del livello e della distribuzione dei redditi all’interno di ciascun paese. Un confronto più corretto è quello che considera il “prezzo relativo”, cioè la remunerazione di medici ed infermieri rispetto alla remunerazione media annua lorda del paese (anch’essa in dollari a parità di potere d’acquisto). Sempre basandoci su dati OCSE relativi al 2021, si nota immediatamente come le retribuzioni dei medici specialisti siano decisamente più alte della retribuzione media (Fig. 3); per quanto riguarda gli stipendi degli infermieri, questi si collocano vicini alle retribuzioni medie (nella maggior parte dei casi sono leggermente superiori; in Danimarca, Francia, Finlandia, Germania, Italia e Svezia sono invece inferiori). In Italia, la retribuzione media annua lorda di un impiegato full-time è di 46 mila dollari, la metà di quella di un medico specialista (105 mila dollari) ma non molto distante dalla retribuzione di un infermiere (circa 40 mila dollari).
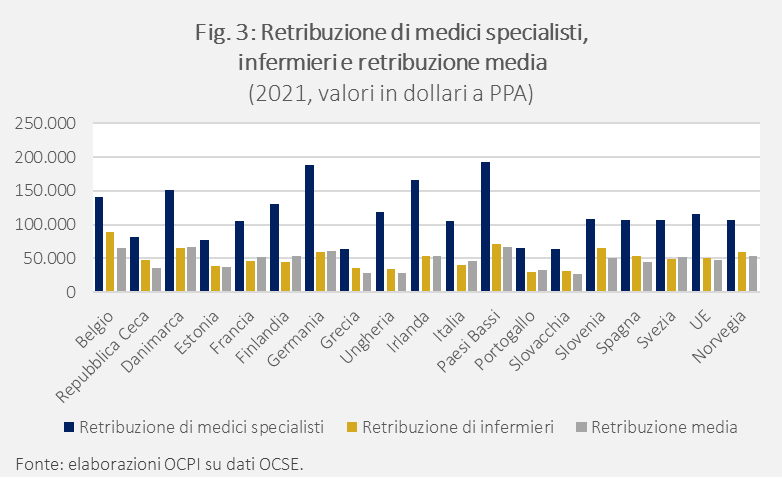
La Fig. 4 è costruita a partire dalla Fig. 3 e riporta i “prezzi relativi”, cioè il rapporto tra la retribuzione di medici specialisti e di infermieri con la retribuzione media di un impiegato full-time. La figura mette in luce alcune regolarità, insieme ad alcune eccezioni. Le regolarità suggeriscono che la retribuzione di un medico specialista si colloca, in molti paesi considerati, tra 2 e 2,5 volte la retribuzione media del paese, mentre quella degli infermieri è sostanzialmente allineata con la retribuzione media. In Italia, la retribuzione media di un medico specialista è stata di 2,3 volte la retribuzione media. Sebbene in linea con le regolarità enfatizzate dalla figura, questo valore è al di sotto della media UE, che presenta un rapporto di 2,5 nel 2021. Per quanto riguarda gli infermieri italiani, la loro retribuzione è 0,9 volte la retribuzione media, più bassa del dato medio UE pari a 1,1. Le eccezioni sono rappresentate dal dato della Germania, dei Paesi Bassi e dell’Irlanda, dove la remunerazione di uno specialista è 3 volte quella media (in Ungheria più di 4 volte). Per gli infermieri, le eccezioni sono più contenute: i valori massimi sono 1,4/1,3 volte la retribuzione media, registrati in Belgio, Repubblica Ceca, Grecia e Slovenia.
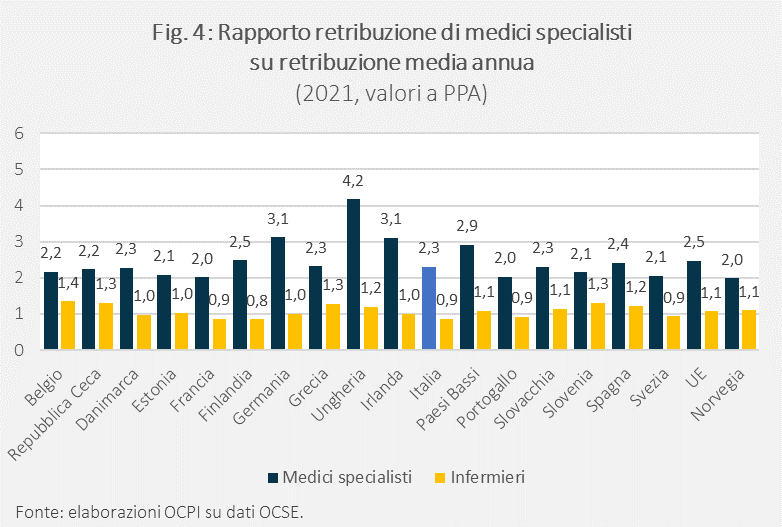
Naturalmente i confronti sulle retribuzioni medie lorde nascondono almeno tre questioni: primo, la retribuzione lorda differisce da quella netta per il carico fiscale e contributivo; non è detto che il ranking dei paesi in termini di retribuzione lorda (e i rapporti tra retribuzioni) sia lo stesso che in termini di retribuzione netta. Secondo, il dato medio non tiene conto delle diverse possibilità per i professionisti (medici soprattutto, ma anche infermieri) di integrare lo stipendio con attività libero-professionale privata (inclusa, per esempio, l’attività intramoenia in Italia), che dipende dalla regolamentazione di ogni singolo paese e dalle specializzazioni. Terzo, la media deriva da salari diversi tra categorie di medici (per esempio, per livelli diversi di anzianità nella professione) che dipende dai salari relativi che si determinano in ciascun paese. Per esempio, guardando alle retribuzioni tabellari, un medico chirurgo primario a tempo indeterminato con un’anzianità di servizio di oltre 25 anni ha guadagnato 8.324 euro lordi al mese (su 13 mensilità), cioè 108.212 euro in un anno nel 2023. Un medico con un’anzianità di servizio di oltre 15 anni ha guadagnato invece 6.449 euro al mese (83.836 in un anno); se tra i 5 e i 15 anni 6.088 euro mensili (79.150 euro annuali); con meno di 5 anni di servizio 4.495 in un mese (58.436 euro annuali).[7] Guardando agli infermieri, un infermiere che presta servizio nel SSN arriva a guadagnare fino a 29.233 euro lordi l’anno. Mensilmente, la retribuzione oscilla dai 2.013,11 ai 2.673,46 euro lordi al mese (più eventuali integrazioni). Lavorando nel privato con partita Iva, lo stipendio (aggiuntivo a quello percepito nel pubblico) garantirebbe 1.000-2.500 euro lordi al mese.[8]
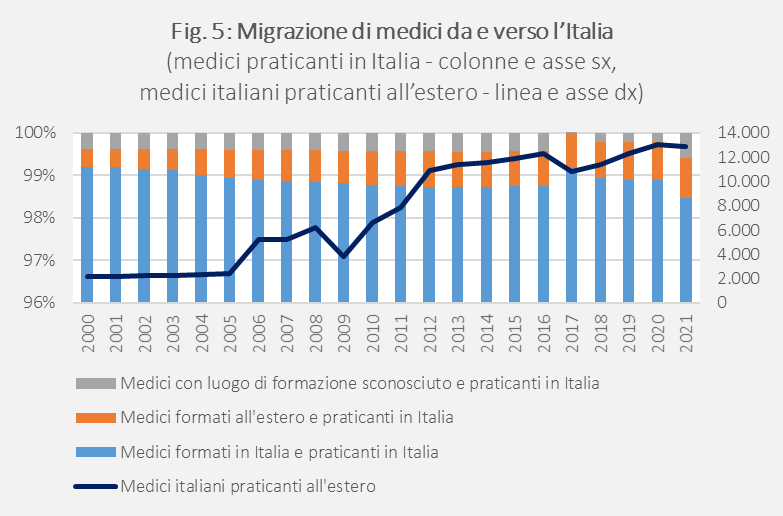
Una conseguenza dei differenziali salariali tra paesi è la migrazione del personale. Per esempio, metà degli infermieri in Irlanda provengono da altri Paesi, così come in Nuova Zelanda e Svizzera dove circa un quarto degli infermieri ha ottenuto la laurea di primo livello in altri Paesi.[9] Nel caso dell’Italia si è registrato un incremento non indifferente di medici emigrati all’estero, soprattutto dopo la crisi finanziaria del 2008 (Fig. 5). Il numero di medici italiani (formati in Italia) praticanti all’estero è passato da poco più di 2.100 nel 2000 a quasi 13.000 nel 2021. Per converso, pur rimanendo marginale sul totale dei medici praticanti in Italia (circa l’1 per cento), è aumentata la quota di medici formati all’estero e praticanti in Italia.
La libera professione
Ogni professionista del settore socio-sanitario può integrare lo stipendio con attività libero-professionale. Nella pratica, la libera professione può essere esercitata nelle strutture private tradizionali (ambulatori, case di cura, ecc.) o come attività intramoenia (“attività libero-professionale intramoenia” o Alpi).
A differenza dell’attività libero-professionale nel privato, l’Alpi permette ai medici di utilizzare le medesime strutture ambulatoriali e diagnostiche dell’ospedale pubblico o strutture collegate per l’erogazione di prestazioni private oltre le 38 ore contrattuali, dietro pagamento di tariffa, consentendo quindi ai pazienti di scegliere personalmente il medico con cui interfacciarsi.[10] Questa forma di attività libero-professionale ha sollevato il problema di un possibile conflitto di interessi con l’esercizio dell’attività ordinaria nel settore pubblico, portando taluni a individuare l’Alpi come un fenomeno di “corruzione istituzionale”.[11]
Nel 2022, su 110 mila medici operanti nell’ambito del Servizio Sanitario Nazionale (SSN), 61.075 hanno rispettato il vincolo di esclusiva lavorando solo nelle strutture ospedaliere pubbliche entro le 38 ore settimanali, 44.791 hanno esercitato la libera professione intramoenia e i restanti 4.134 hanno deciso di migrare direttamente verso le strutture private per lavorare a pagamento, rinunciando al vincolo d’esclusiva. Si tratta di numeri non molto lontani da quanto riportato nel triennio 2019-2021.[12]
Ci sono varie ragioni per cui i medici impiegati nel SSN decidono di migrare nel privato per attività libero-professionale, ma una indagine del 2023 del maggiore sindacato di categoria Anaao Assomed, evidenzia come più della metà degli intervistati (56,1 per cento) preferisca la libera professione nel privato poiché insoddisfatta delle condizioni lavorative nel settore pubblico, insieme all’incapacità di gestire adeguatamente la propria vita familiare e le proprie relazioni (26,1 per cento), motivazioni percepite soprattutto nella fascia d’età più adulta (45-55 anni).[13]
La richiesta di retribuzioni più alte dato il carico di lavoro è al primo posto, insieme a un desiderio di maggiore sicurezza e di avanzamento di carriera per i medici pubblici. Nonostante gli aumenti contrattuali per il 2024 approvati dall’Aran e dai sindacati di settore per i nuovi contratti collettivi nazionali con uno stanziamento di 2,4 miliardi di euro nella legge di bilancio per il 2024, questa non sembra essere una soluzione sufficiente per trattenere il personale nel settore pubblico.[14]
Purtroppo non esistono informazioni sistematiche sui compensi aggiuntivi per i medici derivanti dalla libera professione. I dati frammentari che si possono ritrovare suggeriscono, per esempio, come non rinunciando al vincolo di esclusiva, i chirurghi con oltre 25 anni di anzianità hanno guadagnato mediamente nel 2022 1.804 euro al mese; i medici con oltre 15 anni di anzianità 1.353 euro, tra i 5 e i 15 anni 933 euro, con meno di 5 anni 246 euro al mese.[15] Indagini sui siti aziendali di alcune regioni raccolgono dati eclatanti come quelli di ortopedici che, nel pubblico, nel 2021, sono stati remunerati con 55 mila euro di retribuzione base ma hanno guadagnato dall’Alpi quasi 900 mila euro; urologi che hanno guadagnato oltre 650 mila euro di Alpi partendo da 90 mila euro; oculisti con oltre 1 milione di euro e stipendio base di 88 mila.[16] Accanto a queste, ostetricia e ginecologia, neurologia e cardiologia sono quelle specializzazioni che beneficiano maggiormente degli introiti da attività intramoenia, creando disparità evidenti tra professionisti (e, ovviamente, influenzando anche la scelta dei giovani laureati).
In base al sondaggio Anaao-Assomed, soluzioni ulteriori al malcontento nel settore sanitario pubblico sono offerte anche dagli ospedali privati accreditati o totalmente privati. I medici che lavorano in queste strutture hanno stipendi in media più bassi del 20 per cento (un medico chirurgo primario con oltre 25 anni di anzianità ha guadagnato nel 2022 7.047 euro al mese negli ospedali religiosi, 5.995 euro al mese in quelli non religiosi),[17] ma possono integrare queste remunerazioni tabellari più basse con attività libero-professionale e condizioni di lavoro differenti rispetto a quelle del pubblico. Alcuni accordi, per esempio, prevedono la remunerazione in percentuale alle cure effettuate: di un intervento, il 15 per cento della tariffa spetta all’équipe medica di solito composta da tre persone; per un esame diagnostico il 30-40 per cento; per una visita ambulatoriale il 65 per cento.
Responsabilità medica
Un terzo fattore per spiegare il mismatch è il rischio di incorrere in una causa per malpractice. Secondo l’Organizzazione Mondiale della Sanità, ogni anno un paziente su dieci è soggetto a un evento avverso quando si sottopone a cure ospedaliere nei Paesi ad alto reddito. Nei Paesi a basso e medio reddito gli eventi avversi ammontano a 134 milioni. Complessivamente, a livello mondiale, il costo totale dei danni oscilla tra un trilione e due trilioni di dollari l’anno, contando 2,6 milioni di morti.[18]
Il tema della sicurezza delle cure e della persona assistita e la connessa responsabilità medica del personale sanitario è un problema in parte irrisolto nel nostro Paese. La questione è stata disciplinata dalla recente legge 24/2017 (cd. legge Gelli-Bianco, “Disposizioni in materia di sicurezza delle cure e della persona assistita, nonché in materia di responsabilità professionale degli esercenti le professioni sanitarie”), normativa che dispone l’obbligo per il personale sanitario di seguire in generale le buone pratiche clinico-assistenziali. Nell’ipotesi in cui si verifichino casi di omicidio colposo e di lesioni personali colpose nell’esercizio della professione medica, “qualora l’evento si sia verificato a causa di imperizia, la punibilità è esclusa quando sono rispettate le raccomandazioni previste dalle linee guida come definite e pubblicate ai sensi di legge ovvero, in mancanza di queste, le buone pratiche clinico‐assistenziali, sempre che le raccomandazioni previste dalle predette linee guida risultino adeguate alle specificità del caso concreto” (art. 6). Ancora, se una struttura sanitaria accoglie professionisti che non sono dipendenti della struttura stessa ma hanno esercitato prestazioni verso pazienti, sarà la struttura a rispondere di condotte dolose o colpose. Però, se il danno è compiuto al di fuori dell’obbligazione contrattuale con il paziente, allora la responsabilità medica sarà in capo al professionista (art. 7). Il ricorso al giudice può essere evitato se prima si effettua un tentativo di conciliazione per il risarcimento danni da responsabilità sanitaria (art. 8).
Al di fuori di questa legge, la depenalizzazione dell’atto medico non ha ulteriori tutele e non si registrano nuovi sviluppi in materia nonostante sia stata istituita ormai un anno fa una commissione ad hoc presso il Ministero della Salute per la salvaguardia del personale in questa circostanza (Commissione per lo studio e l’approfondimento delle problematiche relative alla colpa professionale medica).
I numeri ad oggi, pochi e frammentari anche in questo caso, sono importanti: vengono denunciati 6 medici al giorno; ogni anno si assiste a circa 35 mila nuove azioni legali oltre alle 300 mila già attive, con durata media dell’iter giudiziario di 6 anni (che porta nel 97 per cento dei casi alla piena assoluzione o all’archiviazione del caso), in un sistema che coinvolge più tribunali e che costa al SSN circa 10-11 miliardi l’anno (per la cd. “medicina difensiva”, quel surplus di spesa sanitaria non impiegata per scopi terapeutici ma per ridurre il rischio di contenzioso).[19]
La minaccia di essere sottoposti a procedimenti giudiziari porta molti medici a essere (eccessivamente) prudenti nell’esercizio della loro professione. Tra le conseguenze c’è, per esempio, il ricorso a ricoveri per pazienti che avrebbero potuto ricevere semplici cure ambulatoriali, la prescrizione di un numero di esami maggiore rispetto a quelli necessari per la diagnosi o, ancora, la richiesta di consulto di altri specialisti, la prescrizione di farmaci non strettamente necessari o di cure già per loro natura rischiose. Si tratta di problemi tangibili soprattutto per alcune specializzazioni: oncologia, ortopedia, chirurgia e ginecologia. Anche questa dimensione della professione può chiaramente influenzare la scelta dei giovani laureati in Medicina.
Il rischio di cause legali è nulla in confronto al rischio di trovarsi di fronte a pazienti che pensano di aver subito un torto e vogliono farsi giustizia da sé, con aggressioni fisiche ai danni degli operatori socio-sanitari. Secondo il presidente degli Ordini dei Medici (Fnomceo), circa il 68 per cento degli operatori nel corso della vita è stato vittima di almeno un episodio di violenza. Si tratta di dati preoccupanti per l’Italia, considerato che negli ultimi tre anni sono stati registrati quasi 5.000 episodi di aggressioni, il 70 per cento dei quali ha coinvolto donne.[20] Il problema è comunque comune a livello internazionale (l’OMS segnala che nel corso della carriera una percentuale tra l’8 e il 38 per cento degli operatori socio-sanitari è soggetto a violenza fisica nell’esercizio della professione)[21] e riguarda soprattutto gli infermieri (e non stupisce la prevalenza delle donne), che spesso subiscono aggressioni fisiche e verbali (insulti e urla), tentativi di aggressione (verbale o scritta), molestie sessuali verbali (domande intime indesiderate) e/o vere e proprie violenze sessuali da parte di pazienti o parenti e familiari di questi. Le aree in cui questo si verifica con più frequenza sono i dipartimenti di emergenza e urgenza e i reparti psichiatrici, soprattutto nella fascia oraria notturna (01:00-04:00). Le ragioni del malcontento dei pazienti (e dei loro familiari) sono spesso collegate a carenza di personale, lunghi tempi di attesa per l’erogazione delle prestazioni sanitarie, mancanza di privacy, sovraffollamento o carenza di attrezzature.[22] Ciò, oltre a far scaturire conseguenze sul piano giuridico, comporta un abbandono della professione, stress psicologico, un peggioramento della qualità della relazione operatore-paziente e una generale diminuzione della qualità del lavoro. In Italia, il 33 per cento delle vittime è risultato in burnout e il 10,8 per cento ha presentato danni permanenti a livello fisico o psicologico.
Conclusioni
Questa nota ha esplorato i livelli della remunerazione tabellare, la possibilità di integrare lo stipendio base con attività libero-professionale e i rischi di contenzioso per responsabilità medica come fattori determinanti dell’offerta di lavoro. L’analisi ha evidenziato una ampia eterogeneità tra professioni (medici specialisti e infermieri) e tra specializzazioni (cardiologia, ortopedia ecc.) in merito ai tre fattori che può spiegare il mismatch osservato sul mercato del lavoro.
L’esempio dei professionisti del Pronto Soccorso è utile per interpretare perché solo il 30 per cento dei posti disponibili nella specializzazione della Medicina d’emergenza e urgenza sono stati effettivamente coperti nell’ultimo anno:[23] a parità di remunerazione per posizioni con analoga anzianità di servizio nell’ambito degli ospedali, medici e infermieri del Pronto Soccorso hanno minori possibilità di attività libero-professionali rispetto ad altre specializzazioni e sono più soggetti al rischio di contenzioso (quando non a vere e proprie aggressioni). La leva della remunerazione potrebbe essere utilizzata in senso compensativo per incentivare l’offerta di lavoro in questo settore, come si è già provato recentemente a fare, così come negli altri dove si registrano carenze (si pensi alla medicina territoriale o agli infermieri). Una ulteriore leva è quella di attrarre professionisti dall’estero, prevenendo la concorrenza di altri paesi in un mercato del lavoro europeo sempre più integrato.[24]
[1] Per un ulteriore approfondimento si veda la nostra precedente nota: “C’è un mismatch anche nel comparto socio-sanitario?”, 1° dicembre 2023.
[2] Per quanto riguarda le pensioni, la riforma prevista dalla Legge di Bilancio 2024 recentemente approvata ha previsto una salvaguardia delle pensioni di vecchiaia per i medici; una decurtazione ridotta delle pensioni anticipate per ogni mese di posticipo del pensionamento, fino all’annullamento totale se si rimane a lavoro per 36 mesi; la possibilità di presentare domanda di autorizzazione per il trattenimento in servizio anche dopo il 40esimo anno di servizio effettivo (non oltre il 70esimo anno di età) per dirigenti medici, sanitari e infermieri del SSN. Per un ulteriore approfondimento si veda il Comunicato Stampa n. 65 del 29 dicembre 2023 del Ministero della Salute.
[3] Il dato italiano è fornito dall’Istat, Indagine sulle retribuzioni contrattuali. Il dato si riferisce agli specialisti che lavorano a tempo pieno negli ospedali e comprende la remunerazione base più le tredicesime più i contributi sociali e le imposte a carico del lavoratore. Sono invece esclusi i contributi sociali a carico del datore di lavoro, gli straordinari e gli eventuali bonus e integrazioni stipendiali stabiliti da accordi aziendali o individuali. La retribuzione tabellare si riferisce a un’anzianità media convenzionale e si considerano numerosi importi generalizzati e continuativi quantificabili sulla base della contrattazione nazionale.
[4] La media europea è calcolata sui dati disponibili relativi alle risorse del personale socio-sanitario per medici specialisti salariati e infermieri praticanti o professionalmente attivi nei Paesi: Belgio, Repubblica Ceca, Danimarca, Estonia, Francia, Finlandia, Germania, Grecia, Ungheria, Irlanda, Italia, Paesi Bassi, Portogallo, Slovacchia, Slovenia, Spagna, Svezia.
[5] La media europea è calcolata sui dati disponibili relativi a: Belgio, Repubblica Ceca, Danimarca, Estonia, Francia, Finlandia, Germania, Grecia, Ungheria, Irlanda, Italia, Paesi Bassi, Portogallo, Slovacchia, Slovenia, Spagna, Svezia.
[6] L’ultimo dato OCSE disponibile per la Germania è relativo al 2018.
[7] Per un ulteriore approfondimento, si veda: Accordo Collettivo Nazionale 2016-2018.
[8] Per un ulteriore approfondimento, si veda: Accordo Collettivo Nazionale 2019-2021.
[9] Per un ulteriore approfondimento si veda: “Health at a Glance 2023”, OECD, 2023.
[10] L’attività intramoenia è stata per la prima volta definita dall’art. 15 del D.lgs. 502/1992, definendo però la prevalenza dell’attività istituzionale (nel pubblico settore) sulla libera professione, quindi limitata a tetti di ore massimi. La legge 662/1996 (cd. Legge Bindi) ha introdotto le incompatibilità tra l’esercizio della libera professione intramoenia nelle strutture del SSN e l’esercizio dell’attività libero-professionale (extramoenia). Il d.l. 223/2006 ha affidato alle Regioni il compito di monitorare lo svolgimento dell’attività intramoenia. La legge 120/2007 ha incentivato un miglioramento dei piani aziendali locali per favorire l’esercizio di attività sia pubblica sia intramoenia. La legge 189/2012 ha introdotto ulteriori estensioni all’Alpi e ha aggiornato il tariffario.
[11] Per un ulteriore approfondimento si veda L. Garattini, M. Bozzetto, A. Nobili, “L’anomalia intramoenia e il diritto dei medici Ssn a veder gratificato il proprio lavoro”, Sanità24, 2 marzo 2022.
[12] Fonte: Agenas.
[13] L’indagine è stata effettuata dal 30 gennaio al 10 febbraio 2023. Hanno risposto 2.130 medici e dirigenti sanitari. Per un ulteriore approfondimento, si veda: “Indagine sui medici e dirigenti sanitari: 1 su 3 è disposto a cambiare lavoro”, Anaao Assomed, 21 febbraio 2023.
[14] Per un ulteriore approfondimento, si veda “Legge di Bilancio 2024. Più risorse per valorizzare gli operatori sanitari, ridurre le liste d’attesa e migliorare i servizi”, Ministero della Salute, 2 gennaio 2024.
[15] Per un ulteriore approfondimento, si veda M. Gabanelli, S. Ravizza, “Medici ospedalieri: ecco quanto guadagnano davvero”, Corriere della Sera, 15 novembre 2023.
[16] Per un ulteriore approfondimento, si veda: M. Geddes Da Filicaia, “Breve ma veridica storia dell’attività libero-professionale intramoenia”, Recenti Progressi in Medicina, 114, 2023, pp. 491-496; “Relazione sullo stato di attuazione dell’esercizio dell’attività libero-professionale intramuraria”, Ministero della Salute, 2021.
[17] Fonte: Contratti Anmirs e Cimop.
[18] Per un ulteriore approfondimento si vedano “Global Patient Safety Action Plan 2021-2030”, World Health Organization, 3 agosto 2021, e l’allegato A ai resoconti della seduta del 18 dicembre 2023, Camera dei deputati.
[19] Per un ulteriore approfondimento si vedano: P. Di Silverio, “Anaao: ‘Sulla depenalizzazione dell’atto medico in attesa del completamento dell’iter legislativo serve lo scudo penale’”, Quotidiano Sanità, 15 dicembre 2023; “Depenalizzazione atto medico. Schillaci: “Va fatto, per dare serenità ai professionisti e far risparmiare il Servizio sanitario nazionale”, Quotidiano Sanità, 14 dicembre 2023; “Medicina difensiva”, Ministero della Salute; “Quali sono le categorie di medici a maggior rischio di contenzioso?”, Consulcesi, 9 aprile 2018.
[20] Per un ulteriore approfondimento, si veda M. Savini, “Aggressioni personale sanitario, Schillaci: ‘Numeri allarmanti, le infermiere le più colpite’”, RaiNews, 12 marzo 2023.
[21] Per un ulteriore approfondimento, si veda “Preventing violence against health workers”, World Health Organization.
[22] Per un ulteriore approfondimento, si veda la Relazione attività anno 2022 dell’Osservatorio Nazionale sulla Sicurezza degli Esercenti le Professioni Sanitarie e socio-sanitarie del Ministero della Salute.
[23] Per un ulteriore approfondimento, si veda la nostra precedente nota: “C’è un mismatch anche nel comparto socio-sanitario?”, 1° dicembre 2023.
[24] Interessante, in questo senso, il caso della Norvegia che ricerca infermieri in Italia. Si veda “Lavora come infermiere in Norvegia”, GlobalWorking.


