La sanità in Italia: cosa è cambiato nell’ultimo decennio
di Beatrice Bonini e Francesco Tucci
11 maggio 2020
In una precedente nota abbiamo analizzato l’andamento della spesa sanitaria in Italia nell’ultimo decennio. In questa nota, ci focalizziamo invece sulle “quantità fisiche” di risorse impiegate dal sistema sanitario, anche confrontandole con quelle impiegate da altri paesi a livello internazionale. L’analisi evidenzia come il calo nel numero dei posti letto generici sia stato più forte che all’estero, come il numero di posti letto in terapia intensiva sia aumentato, risultando attualmente in linea con la media dei paesi avanzati e come al contrario i dati più preoccupanti siano quelli che riguardano il personale medico. La nota approfondisce anche alcuni profili legati all’evoluzione dell’assistenza territoriale in Italia nell’ultimo decennio.
* La nota è stata ripresa da Repubblica - Affari & Finanza dell'11 maggio 2020 in questo articolo.
* * *
In una precedente nota, abbiamo evidenziato come, dopo un rapido aumento negli anni 2000, la spesa sanitaria italiana si sia ridotta, al netto dell’inflazione misurata dai prezzi al consumo, tra il 2010 e il 2013, per poi rimanere più o meno costante.[1] In questa nota, ci focalizziamo invece sulle “quantità fisiche” di risorse impiegate dal sistema sanitario, anche perché queste forniscono un’indicazione più accurata degli andamenti reali rispetto a quella ottenibile deflazionando la spesa con un indice dei prezzi generale come l’indice dei prezzi al consumo. I principali risultati sono:
- dopo il 2009, il calo nel numero dei posti letto generici è stato più forte che all’estero;
- il numero di posti letto in terapia intensiva è aumentato e risulta attualmente in linea con la media dei paesi avanzati per cui risultano dati disponibili;
- il numero di medici si è ridotto, in controtendenza rispetto agli aumenti osservati in quasi tutti gli altri paesi OCSE. Risultava però, a fine 2017, in linea con la media UE28;
- il numero degli infermieri si è ridotto molto più rapidamente che all’estero e nel 2017 risultava inferiore alla media UE28;
- è aumentata però l’assistenza territoriale al di fuori degli ospedali, anche se non è stato possibile in quest’area confrontare questa tendenza con quella presente in altri paesi;
- è confermato il divario a livello di risorse fisiche impiegate tra Nord e Sud;
- dal confronto tra Lombardia e Veneto, non emergono differenze rilevanti nelle dotazioni iniziali di personale e apparecchiature tali da spiegare i diversi andamenti nella diffusione del contagio durante la crisi da coronavirus.
L’andamento dei posti letto
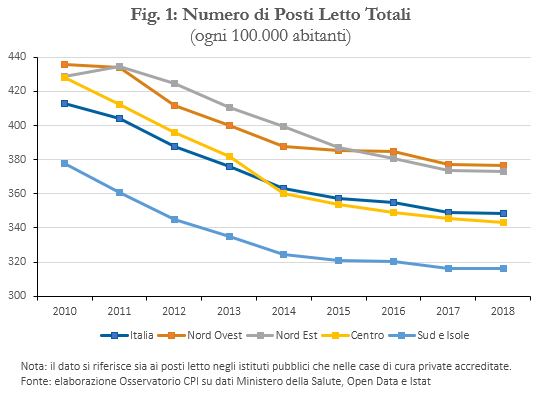
I dati del Ministero della Salute indicano che tra il 2010 e il 2018 i posti letto fra strutture pubbliche e private convenzionate con il SSN sono scesi del 13,7 per cento in termini assoluti e del 15,5 per cento in rapporto alla popolazione.[2] Se al Sud il numero di posti letto in rapporto alla popolazione è sensibilmente più basso rispetto al resto del paese, la riduzione più forte si è verificata invece al Centro (-19,8 per cento; Figura 1). Il calo dei posti letto pro-capite è stato più marcato per le strutture pubbliche (17,1 per cento), ma si è manifestato anche in quelle private accreditate (9 per cento).
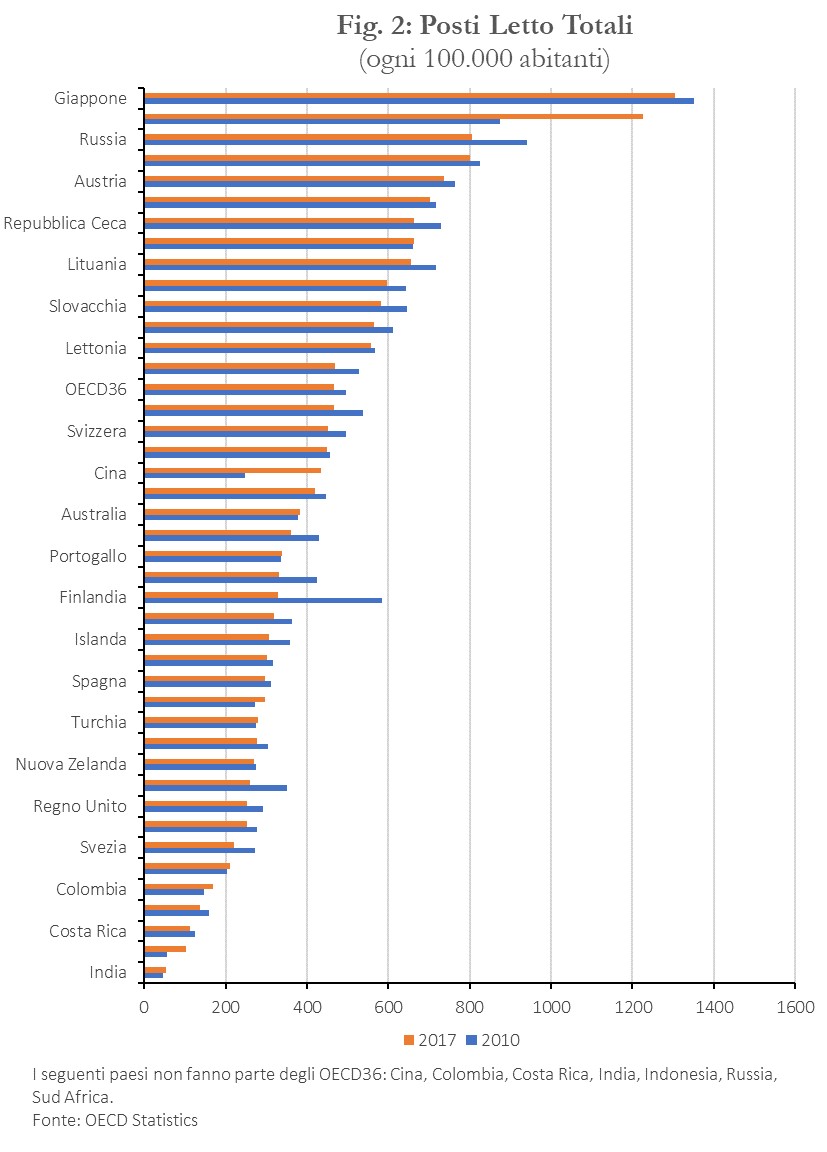
Questo trend decrescente nei posti letto è presente in quasi tutti i paesi considerati dall’OCSE (Figura 2), con l’eccezione di Cile, Cina, Corea del Sud, Colombia, Indonesia, India e Irlanda, la maggior parte dei quali partiva da livelli molto bassi. Il calo riflette cambiamenti nelle pratiche mediche che hanno ridotto i tempi di ospedalizzazione e l’uso più esteso di assistenza territoriale e domiciliare rispetto al ricovero ospedaliero, riservato ai casi acuti.[3] Tuttavia, tra il 2010 e il 2017 il calo dei posti letto in Italia (-12,6 per cento) è stato superiore alla media OCSE36 (-4,5 per cento) e UE28 (-6,7 per cento).[4] Inoltre nel 2017 il dato italiano (318 posti ogni 100.000 abitanti), pur essendo simile a quello di paesi come Spagna, Portogallo, Finlandia, Danimarca, Irlanda, Paesi Bassi, era inferiore sia alla media OCSE (467 posti), sia alla media UE28 (541 posti).
La terapia intensiva
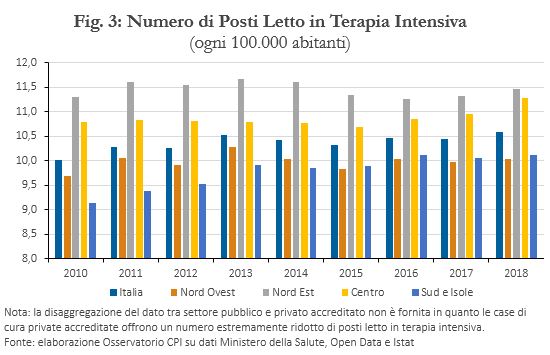
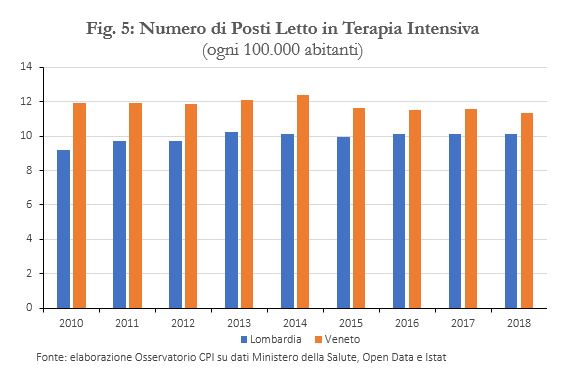
In Italia il numero di posti letto in terapia intensiva in rapporto alla popolazione è invece aumentato del 5,7 per cento tra il 2010 e il 2018 (Figura 3). Purtroppo, non sono disponibili informazioni recenti per valutare se questo aumento è in linea con quello osservato all’estero. Tuttavia, il dato dell’Italia nel 2018 (10,6 posti letto per 100.000 abitanti) era solo di poco al di sotto della media per i 22 paesi considerati da OCSE per cui dati recenti sono disponibili (pari a 12 posti letto), posizionandosi al di sotto di Francia, Germania, Austria e Stati Uniti, ma al di sopra di Spagna, Norvegia, Paesi Bassi e Giappone.[5]
Le risorse umane: i medici
Il numero di medici e odontoiatri impiegati nelle strutture di ricovero pubbliche e private accreditate è sceso del 4,7 per cento dal 2010 al 2017.[6] Questo calo, avvenuto in tutte le macroregioni del paese, anche se con intensità molto diverse, è da attribuirsi principalmente alle strutture pubbliche.
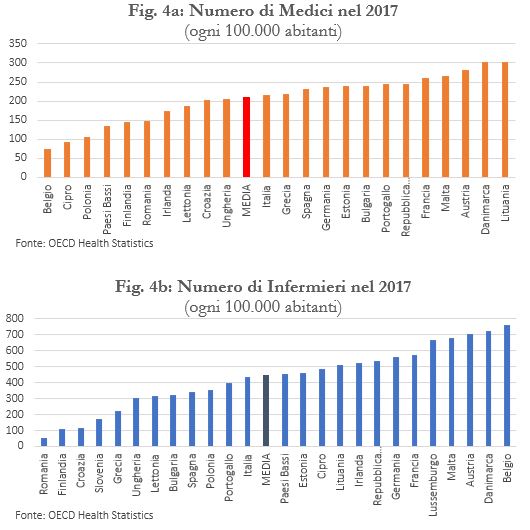
Qual è il trend a livello internazionale? I dati OCSE mostrano che l’Italia, accompagnata solo da Polonia e Grecia, ha ridotto il personale medico in rapporto alla popolazione nel periodo 2010-2017: una diminuzione di 2,3 punti percentuali, in contrasto con il resto dei paesi OCSE, che hanno registrato aumenti, in molti casi anche considerevoli (come il +23 per cento della Germania e il +15 per cento della Danimarca). Detto questo, come si osserva dalla Figura 4a, a fine 2017 il numero dei medici ogni 100.000 abitanti (214) era superiore al valore medio per i paesi UE28 (202).[7]
Inoltre, il nostro paese ha il più alto numero di medici di età superiore ai 54 anni in rapporto al totale. Questa percentuale è passata dal 18,9 per cento nel 2000 al 55,1 nel 2017. Corrispondentemente, l’Italia è il penultimo paese per percentuale di medici con meno di 35 anni sul totale dei medici tra i paesi dell’UE.[8] L’alta proporzione di medici vicini all’età di pensionamento preoccupa per i potenziali vuoti che si vengono a creare nelle unità operative. Un’alta percentuale di medici prossimi alla pensione, infatti, implica la necessità di un sufficiente numero di rapidi nuovi ingressi per evitare un repentino crollo del numero totale dei medici praticanti.
Negli ultimi anni i governi di molti Paesi hanno alzato l'età minima di pensionamento, per tenere conto dell'allungamento delle aspettative di vita. Questo ha aumentato la vita lavorativa dei medici, riducendo così la pressione sulle necessità di sostituzioni nel breve periodo. In Italia, invece, Quota 100 ha probabilmente portato a un ulteriore peggioramento della situazione, un rischio già segnalato nel luglio 2019 dalla Federazione Italiana delle Aziende Sanitarie Ospedaliere (FIASO).[9] Il Presidente Francesco Ripa di Meana aveva dichiarato infatti che Quota 100 avrebbe fatto aumentare del 24 per cento i pensionamenti anticipati in ambito sanità. Una prima indagine condotta dalla Federazione su oltre il 50 per cento delle strutture sanitarie pubbliche ha poi mostrato che nei primi cinque mesi del 2019 l’adesione a Quota 100 tra i medici è stata forte (+16 per cento di pensionamenti). Anche il sindacato dei medici e dirigenti sanitari (Anaao-Assomed) aveva evidenziato le criticità di Quota 100.[10] Secondo le loro stime, circa 38 mila camici bianchi su 105 mila avrebbero potuto usufruire del pensionamento anticipato nel triennio 2019-2021. Tuttavia, solo 24 mila erano previsti uscire (circa 8.000 all’anno), a causa di disincentivi al prepensionamento come le limitazioni sulla libera professione, il divieto di cumuli, il taglio calibrato sul livello di contribuzione etc.
A complicare la situazione è il tema del numero delle borse di studio per i laureati in Medicina e Chirurgia che desiderano accedere alla specializzazione: negli ultimi anni il numero delle borse è sempre stato inferiore al numero di laureati e, soprattutto, al numero di studenti presentatisi al concorso di accesso alla specializzazione.[11]
Le risorse umane: gli infermieri
Anche il numero di infermieri è sceso (-7,2 per cento nel periodo 2010-2017), con cali più consistenti nel Centro e nel Sud e Isole (-13 per cento e -10,7 per cento rispettivamente). Tra i paesi considerati da OCSE, quello italiano è uno dei pochi casi di riduzione dell’organico (insieme a Repubblica Ceca, Estonia, Lettonia, Francia, Lussemburgo e Paesi Bassi) ed è comunque il calo maggiore (-6,7 per cento nel periodo 2010-2017). Il numero di infermieri ogni 100.000 abitanti nel 2017 era però pari 432, in linea con la media UE28 (448).[12] In Germania si arriva però a 561 infermieri, in Austria a 704, in Danimarca a 722. A registrare valori simili ai nostri abbiamo invece Estonia e Portogallo (Figura 4b). Anche per questa categoria del personale si sono evidenziati i pericoli di collasso del sistema dovuto all’anticipazione della pensione, che si aggiungono ai problemi esistenti di carenza del personale e blocco del turnover. Secondo i calcoli del Centro Studi della FNOPI (Federazione Nazionale Ordini Professioni Infermieristiche), i potenziali aventi diritto ad andare in pensione con Quota 100 sono 75 mila, ma le penalizzazioni del sistema dovrebbero abbassare gli effettivi pensionamenti a 22 mila persone su un totale di 280 mila infermieri del Servizio Sanitario Nazionale.[13]
L’assistenza sanitaria territoriale
È possibile che il calo dei medici e degli infermieri impiegati negli ospedali in Italia sia stato compensato dalla maggiore capillarità raggiunta nell’assistenza medica sul territorio. Per verificarlo, abbiamo considerato tre variabili: 1) il numero di casi trattati in modalità “Assistenza domiciliare integrata” (ADI); 2) il numero di visite effettuate dalle guardie mediche; 3) la differenza tra il numero effettivo di adulti assistiti da un singolo medico generale (altrimenti detto medico di famiglia) e il numero massimo di adulti teoricamente assistibile da ciascuno di essi.[14],[15]
Dall’analisi (Tavola 1) emergono un’evoluzione positiva nell’ultimo decennio per i casi trattati in ADI (aumento del 69,4 per cento a livello nazionale) e una riduzione del carico di pazienti effettivamente sopportato dai medici di famiglia. Nell’ottica del raggiungimento di una migliore capillarità del nostro sistema sanitario sul territorio, l’unica nota stonata riguarda il calo registrato nel 2017 delle visite effettuate dalle Guardie Mediche nel Centro e nel Meridione, rispetto al 2010.
Un focus su Lombardia e Veneto
L’emergenza COVID-19 ha messo sotto pressione il sistema sanitario lombardo. Alcuni commentatori hanno evidenziato come alcune caratteristiche del sistema sanitario lombardo (ad esempio la presunta eccessiva ospedalizzazione per il trattamento dei casi riscontrati) possano aver contribuito al propagarsi dell’emergenza, in contrasto con il Veneto, citato come un esempio virtuoso.[16]
Le due regioni seguono il trend nazionale in termini di calo dei posti letto totali in rapporto alla popolazione nel periodo 2010-2018 (-14,1 per cento in Lombardia, -11 per cento in Veneto; Figura 3). Il Veneto, inoltre, ha un livello di posti letto in terapia intensiva in rapporto alla popolazione superiore a quello della Lombardia, anche se nell’ultimo decennio le due regioni si sono assestate su trend di segno opposto (crescente in Lombardia, decrescente in Veneto). Sembra quindi che la Lombardia abbia accentuato il processo di focalizzazione degli ospedali sui reparti di trattamento dei casi più acuti, anche se su questi scontava un gap quantitativo rispetto al Veneto.
Per quanto riguarda il personale nelle strutture di ricovero pubbliche e private accreditate, sia Lombardia che Veneto hanno aumentato il numero di medici e odontoiatri nel periodo 2010-2017, seguendo la tendenza internazionale. Per quanto riguarda il personale infermieristico invece, nello stesso periodo, il Veneto (che ha sistematicamente esibito un numero più elevato in rapporto alla popolazione) ha ridotto gli effettivi del 7,4 per cento, a fronte di un mantenimento pressoché costante dell’organico di infermieri da parte della Lombardia.
Dal quadro dell’assistenza sanitaria sul territorio (Tavola 2) emerge come il Veneto, oltre a presentare valori più elevati rispetto alla Lombardia, si sia concentrato maggiormente sul miglioramento della capillarità della propria assistenza sanitaria (specialmente per quanto riguarda la capacità di trattare casi in modalità ADI). Un buon risultato è stato invece registrato dalla Lombardia in relazione all’alleggerimento del carico sopportato dai medici di famiglia, con un carico sceso al di sotto del carico teorico assegnato a ciascuno di essi.
In sintesi, per quanto il Veneto presenti livelli delle diverse variabili generalmente più elevati rispetto alla Lombardia, non sembra che le differenze nelle caratteristiche dei due sistemi sanitari siano tali da poter giustificare i così diversi risultati ottenuti nel contrasto all’emergenza Covid-19. Questo fa pensare quindi che, a influire sul differente grado di riuscita nel contrasto al virus, siano state le diverse politiche e procedure messe in atto durante la fase di emergenza, piuttosto che le scelte strategiche attuate nell’ultimo decennio.
|
Tav. 1: Livelli di Assistenza Territoriale per Macroaree
|
|
Macroarea
|
Δ % 2010-2017
Casi trattati in ADI
|
Δ % 2010-2017
Visite effettuate dalle Guardie mediche
|
Δ % 2010
fra carico teorico ed effettivo per medico di famiglia
|
Δ % 2017
fra carico teorico ed effettivo per medico di famiglia
|
|
Nord Ovest
|
47,5
|
9,7
|
-0,1
|
1,6
|
|
Nord Est
|
52,2
|
5,4
|
0,2
|
1,1
|
|
Centro
|
75,3
|
-3,2
|
-0,5
|
1,4
|
|
Sud e Isole
|
104,5
|
-5,8
|
-1,0
|
1,5
|
|
Italia
|
69,4
|
-1,5
|
-0,3
|
1,4
|
|
Fonte: elaborazione Osservatorio CPI su dati Ministero della Salute, Open Data
|
|
Tav. 2: Livelli di Assistenza Territoriale in Lombardia e Veneto
|
|
Macroarea
|
Δ % 2010-2017
Casi trattati in ADI
|
Δ % 2010-2017
Visite effettuate dalle Guardie mediche
|
Δ % 2010
fra carico teorico ed effettivo per medico di famiglia
|
Δ % 2017
fra carico teorico ed effettivo per medico di famiglia
|
|
Lombardia
|
38,5
|
3,5
|
-0,5
|
1,3
|
|
Veneto
|
173,8
|
18,7
|
0,1
|
0,8
|
|
Fonte: elaborazione Osservatorio CPI su dati Ministero della Salute, Open Data
|
[2] Si veda anche Angelici, M., Berta, P., Moscone, F., Turati, G. (2020), Ospedali, dove e perché si è tagliato, LaVoce, 24 marzo, disponibile al link: https://www.lavoce.info/archives/64538/ospedali-dove-e-perche-si-e-tagliato/. Coerentemente con la classificazione adottata dall’Ufficio di Statistica del Ministero della Salute, in questa nota definiamo come strutture pubbliche le strutture di ricovero pubbliche (aziende ospedaliere, ospedali a gestione diretta, aziende ospedaliere integrate con il SSN, aziende ospedaliere integrate con l’Università, IRCCS pubblici anche costituiti in fondazioni) e le strutture di ricovero equiparate alle pubbliche (policlinici universitari privati, IRCCS privati e fondazioni private, ospedali classificati o assimilati, istituti privati classificati presidi ASL, gli enti di ricerca). Definiamo invece come strutture private accreditate le case di cura private autorizzate dal SSN.
[3] Si veda su questo il contributo di Tozzi, V.D. (2011), Dinamiche di cambiamento per la rete dei servizi territoriali, in Monitor 2011 n.27, disponibile al link: https://www.quotidianosanita.it/allegati/allegato4818800.pdf. Inoltre, l’ultimo report “Health at a Glance, 2019” pubblicato da OCSE sottolinea che alcuni studi hanno dimostrato come l’offerta di posti letto influenzi i tassi di ammissione presso gli ospedali. In altre parole, una maggior offerta di posti letto porta ad un tasso maggiore di occupazione dei posti stessi: questo concetto si formalizza nella cosiddetta “legge di Roemer”, secondo la quale “un letto costruito è un letto occupato”. A seguito di queste evidenze, i policymaker di molti paesi hanno riconosciuto che aumentare i posti letto negli ospedali non comporta automaticamente la risoluzione del problema di sovraffollamento o dei ritardi nei servizi ospedalieri. Fonte: OECD (2019), Health at a Glance 2019: OECD Indicators, OECD Publishing, Paris, https://doi.org/10.1787/4dd50c09-en.
[4] I dati OCSE includono anche i posti letto nelle strutture private non accreditate ma escludono i posti in “day hospital” e “day surgery”. I paesi OCSE includono oltre a quasi tutti i paesi avanzati anche qualche paese emergente (Cile, Estonia, Ungheria, Lettonia, Lituania, Messico, Polonia, Turchia). I dati sui paesi UE28 sono estratti da Eurostat al link: https://ec.europa.eu/eurostat/databrowser/view/tps00046/default/table?lang=en.
[5] OECD (2020), Beyond containment: health systems responses to Covid-19 in the OECD, 16 aprile. Utilizziamo come riferimento per l’Italia il dato sui posti in terapia intensiva proveniente dal Ministero della Salute per il 2018, in quanto la pubblicazione OCSE utilizza un dato stimato per il 2020 tratto da Remuzzi, A., Remuzzi, G. (2020), COVID-19 and Italy: what next? Health Policy, che tuttavia non riporta la fonte originaria. Occorre notare che i confronti internazionali risultano difficili a causa delle differenze che sussistono tra le definizioni di posto letto in terapia intensiva tra i vari paesi. Inoltre, alcune di queste definizioni possono variare nel tempo.
[6] I dati relativi al personale si riferiscono esclusivamente a quello impiegato presso le strutture di ricovero pubbliche e private accreditate. Dai dati relativi ai medici, agli odontoiatri e al personale infermieristico viene quindi escluso il personale impiegato presso le Aziende Sanitarie Locali (ASL).
[12] La media OCSE qui calcolata comprende i seguenti paesi: Austria, Belgio, Canada, Cile, Repubblica Ceca, Danimarca, Estonia, Francia, Germania, Grecia, Ungheria, Islanda, Irlanda, Israele, Italia, Giappone, Corea del Sud, Lettonia, Lituania, Lussemburgo, Olanda, Nuova Zelanda, Norvegia, Polonia, Portogallo, Slovenia, Spagna, Svizzera, Turchia, Stati Uniti. I paesi mancanti non riportano i dati.
[14] L’Annuario statistico del Ministero della Salute definisce “adulti” gli individui di età superiore ai 13 anni. Il numero massimo di adulti teoricamente assistibili è fissato a livello regionale con un contratto di convenzione con i medici generali del SSN. Sul punto si veda Ministero della Salute (2017), Annuario Statistico del Servizio Sanitario Nazionale, disponibile al seguente link: http://www.salute.gov.it/imgs/C_17_pubblicazioni_2879_allegato.pdf.
[15] L’evoluzione delle prime due variabili nel periodo 2010-2017 è sempre riferita, per ogni macro-regione, al rapporto rispetto alla popolazione, mentre per la terza variabile si riporta lo scostamento nel numero di pazienti fra il carico teorico e quello effettivo sopportato da un medico di famiglia, espresso come percentuale del carico teorico. Quest’ultima variabile assume quindi segno negativo quando il carico effettivo sopportato da un medico di famiglia risulta superiore rispetto a quello teoricamente sostenibile.
[16] Si vedano, in proposito: Pisano, G.P, Sadun, V., Zanini, M. (2020), Lessons from Italy’s response to coronavirus, Harvard Business Review, articolo pubblicato il 27 marzo. Disponibile al seguente link: https://hbr.org/2020/03/lessons-from-italys-response-to-coronavirus; e Zanini, M. (2020), Managing the pandemic: lessons from Italy’s Veneto region, Medium, 27 marzo. Disponibile al seguente link: https://medium.com/@michelezanini/managing-the-pandemic-lessons-from-italys-veneto-region-4d1259091879.








