Il Governo ha recentemente subordinato alla definizione dei Livelli Essenziali delle Prestazioni (LEP) la concessione di ulteriori spazi di autonomia alle Regioni a statuto ordinario. Per comprendere quali potrebbero essere il percorso di definizione dei LEP e le conseguenze derivanti dalla loro applicazione possiamo guardare all’esperienza dei Livelli Essenziali di Assistenza (LEA). I LEA sono stati istituiti negli anni Novanta dopo un lungo percorso legislativo: sono uno strumento di garanzia di accesso alle prestazioni sanitarie per tutti i cittadini, monitorati dal Ministero della Salute. Queste esperienze di monitoraggio hanno messo in evidenza nel tempo differenze rilevanti nell’operato delle Regioni e, ancora oggi, alcune Regioni non riescono a garantire i LEA che pure sono previsti dalla Costituzione. Dopo più di quarant’anni dalla creazione del SSN continuano quindi purtroppo a registrarsi rilevanti disuguaglianze tra le Regioni. Per il finanziamento dei LEA, il percorso adottato è sempre stato “top-down” per garantire la compatibilità del finanziamento con l’equilibrio del bilancio pubblico. La riforma Calderoli sembra invece andare nella direzione opposta, rilanciando per i LEP l’approccio “bottom-up”, senza tuttavia specificare da dove arriveranno le risorse per l’ulteriore autonomia regionale.
La nota è stata ripresa da Repubblica in questo articolo del 1° aprile 2023.
* * *
Con il nuovo disegno di legge Calderoli sull’attuazione del federalismo differenziato previsto dall’art. 116 della Costituzione, approvato dal Consiglio dei Ministri nella seduta del 2 febbraio 2023, la concessione di ulteriori forme di autonomia alle Regioni a statuto ordinario viene ufficialmente subordinata alla determinazione dei Livelli Essenziali delle Prestazioni (LEP).
I LEP, attribuiti dalla lettera m) dell’art. 117 della Costituzione alla potestà legislativa esclusiva dello Stato, rappresentano di fatto “standard minimi di servizio” che devono essere garantiti al cittadino su tutto il territorio della Repubblica. Concettualmente, nell’ottica della Costituzione, le forme e gli spazi di autonomia concessi agli enti locali e alle Regioni rispondono a un’organizzazione più efficiente dell’attività pubblica. A contemperare questa spinta verso l’efficienza, gli spazi di autonomia si devono accompagnare alla definizione di eguali opportunità, che lo Stato è tenuto a garantire tramite un livello appropriato di finanziamento (in base all’art. 119). Si dovranno infatti identificare anche i “costi standard” e i “fabbisogni standard” per l’erogazione dei livelli minimi delle prestazioni, ovvero le risorse economiche necessarie per garantirli, tramite uno o più D.P.C.M.
Seppur mai esplicitamente menzionati in tal senso nel testo del disegno di legge, è opinione diffusa che i LEP nell’ambito della funzione di “tutela della salute”, già ampiamente decentrata a livello regionale e locale, siano largamente sovrapponibili ai Livelli Essenziali di Assistenza (LEA). I LEA sono infatti definiti dal Ministero della Salute come “le prestazioni e i servizi che il Servizio Sanitario Nazionale (SSN) è tenuto a fornire a tutti i cittadini, gratuitamente o dietro pagamento di una quota di partecipazione (ticket), con le risorse pubbliche raccolte attraverso la fiscalità generale (tasse)”.[1] La definizione dei LEA nell’ambito del SSN, che ha fatto dell’equità una delle pietre fondanti sin dalla sua istituzione nel 1978, è stata pensata per dare concretezza alla tutela del diritto alla salute (art. 32 della Costituzione) in tutte le Regioni del territorio nazionale, in modo da garantire un insieme minimo di prestazioni sanitarie a tutti i cittadini. Ripercorrere la storia dei LEA, dei problemi che si sono dovuti affrontare nella loro definizione e nei sistemi di monitoraggio, è quindi un esercizio che aiuta a capire cosa ci aspetta con la definizione dei LEP.
La normativa sui LEA
Se l’equità costituisce uno dei principi fondanti del SSN già nella Legge 833/78, i primi cenni all’idea di “Livelli Essenziali di Assistenza” – intesi come obiettivi sanitari standard da offrire in tutto il Paese – si ritrovano addirittura all’inizio degli anni Novanta, in quella che viene individuata come la “seconda” riforma del SSN. Il D.L. 502/1992 prevedeva originariamente per il SSN di assicurare “obiettivi fondamentali di prevenzione, cura e riabilitazione” e richiedeva prestazioni sanitarie simili in tutto il Paese. Venivano così gettate le basi dei LEA, seppur non ancora definiti esplicitamente come tali. Alle Regioni e alle Province autonome era richiesto di attuare il Piano sanitario nazionale di durata triennale predisposto dal Governo. Il Piano indicava le aree di intervento necessarie per colmare le difficoltà di alcune Regioni nell’offrire i servizi sanitari nei propri territori, nonché interventi per la Ricerca e lo Sviluppo in campo medico e per la formazione del personale. Le Regioni godevano già di autonomia amministrativa e funzionale in tema di tutela della salute e la loro attività era sottoposta a un monitoraggio da parte dell’allora Ministero della Sanità, i cui risultati venivano riportati nella Relazione sullo stato sanitario del Paese.
L’iter legislativo verso i LEA proseguì nel 1996 quando, grazie al D.M. 22 luglio 1996, venne definito un elenco di prestazioni specialistiche ambulatoriali accessibili dietro il pagamento di una tariffa (ticket) con un tetto massimo specificato a livello nazionale per ogni prestazione. Successivamente, con il D.M. 10 settembre 1998, fu introdotto il diritto ad accedere a una serie di prestazioni sanitarie in modo gratuito per i pazienti affetti da determinate patologie. Venne così predisposto un primo elenco esplicito di prestazioni minime garantite a livello statale ed eseguite nelle strutture sanitarie regionali, ma non ancora identificate ufficialmente come LEA.
Il riconoscimento formale dei LEA arrivò finalmente con la “terza” riforma del SSN, ovvero con il D.lgs. 229/99, che indicava “i livelli essenziali e uniformi di assistenza definiti dal Piano sanitario nazionale” come obiettivi espliciti del SSN e stabiliva che l’individuazione dei livelli essenziali dovesse essere effettuata contestualmente all’individuazione delle risorse finanziarie necessarie per fornirli.
Il D.lgs. 56/2000 inaugurò l’impiego dei LEA come indicatori di monitoraggio, rispondendo alla necessità di avere una valutazione sistematica della qualità e della quantità delle prestazioni da erogare in ambito sanitario. Nel contesto della prima forma embrionale di decentramento fiscale, questo obiettivo si tramutò nell’obbligo di monitorare e verificare che ogni Regione raggiungesse gli obiettivi di assistenza sanitaria minimi identificati dal SSN. In questo caso, il decreto fissava infatti modalità di monitoraggio e provvedimenti sanzionatori, prevedendo tra gli ultimi la progressiva riduzione dei trasferimenti perequativi e delle compartecipazioni in misura non superiore al 3 per cento della quota capitaria stabilita dal Piano sanitario nazionale, nel caso di inadempienza totale o parziale.
Fu la legge di riforma costituzionale n. 3/2001, con le modifiche al Titolo V, a introdurre nel quadro costituzionale la nozione di “Livelli Essenziali delle Prestazioni” concernenti diritti civili e sociali. Nello stesso anno, il D.P.C.M. 29 novembre 2001 e il D.P.C.M. 12 dicembre 2001 istituirono gli indicatori LEA per il monitoraggio del rispetto degli standard sanitari in ciascuna Regione del territorio nazionale. La normativa adottò una classificazione ufficiale dei LEA in tre macrocategorie ai fini del monitoraggio (assistenza sanitaria collettiva negli ambienti di vita e di lavoro, assistenza distrettuale e assistenza ospedaliera), includendo anche sezioni dedicate a prestazioni sanitarie verso soggetti affetti da malattie rare e/o invalidanti e cittadini residenti in Italia ma autorizzati alle cure all’estero. Veniva così identificato un insieme di 100 indicatori al fine di verificare se tutte le Regioni effettivamente erogavano le prestazioni minime nei confronti dei cittadini. Le attività delle Regioni venivano dunque monitorate sul rispetto o meno degli standard minimi identificati tramite l’elenco di indicatori, i quali coprivano quelle che erano considerate le prestazioni sanitarie più rilevanti (per esempio, indicatori relativi a coperture vaccinali o all’occupazione dei posti letto negli ospedali).
Modifiche normative ai LEA hanno previsto un ampliamento dei trattamenti sanitari che il SSN deve fornire ai cittadini. In particolare, il D.P.C.M. 12 gennaio 2017 ha introdotto nel complesso più di 110 nuovi servizi relativi a malattie rare e/o invalidanti.[2] Il decreto fornisce anche maggiori dettagli sull’assistenza per i pazienti affetti da disturbi dello spettro autistico. Il trattamento sanitario della gravidanza riceve maggiori agevolazioni, per esempio offrendo gratuitamente a tutte le donne diagnosi prenatali, corsi di accompagnamento alla nascita, colloqui con psicologi in caso di disagi emotivi, indagini genetiche e mediche in caso di gravidanze a rischio e altri servizi ambulatoriali. Alcuni vaccini divengono gratuiti (per esempio il vaccino anti-Papillomavirus per gli adolescenti maschi). In generale, il decreto rappresenta un avanzamento rilevante del percorso per l’erogazione dei livelli essenziali, introducendo nuovi strumenti e potenziando servizi sanitari essenziali già disponibili in passato.
Il monitoraggio dei LEA
La definizione dei LEA come insieme di servizi da garantire sull’intero territorio nazionale è solo un primo passo per rendere effettiva una qualche nozione di equità, costitutiva del SSN. Il secondo passo è quello di verificare che questi servizi vengano effettivamente erogati nelle diverse regioni con una metodologia che consenta di stabilire il raggiungimento degli obiettivi. Il D.M. 12 dicembre 2001, emanato dal Ministero della Salute di concerto con in Ministero dell’Economia e delle Finanze, definiva la metodologia di monitoraggio che è rimasta pressoché invariata fino al 2019, individuando i c.d. “indicatori LEA”. Questi sono stati concepiti come un set di parametri di riferimento per la valutazione delle prestazioni, risultanti dai dati rilevati dalle Aziende Sanitarie e inviati dai relativi direttori generali alle Regioni per la validazione e la trasmissione al Ministero della Salute. Selezionati in base alla ripartizione delle risorse del SSN tra i tre macrolivelli di assistenza e le indicazioni politico-programmatorie, gli indicatori venivano annualmente sottoposti ad analisi da parte di un gruppo di esperti per valutarne l’affidabilità, la significatività e la rilevanza, e per decidere se confermarli, modificarli o sostituirli. Il Ministero della Salute pubblicava annualmente, entro il 31 dicembre dell’anno successivo a quello di riferimento, un rapporto nazionale pubblico contenente dati sanitari supportati da informazioni sul contesto socio-ambientale e demografico. Il rapporto rappresentava la situazione dell’assistenza sanitaria nel Paese al momento della pubblicazione e permetteva di evidenziare eventuali aree di criticità a livello regionale.
I principali risultati evidenziati nel rapporto erano pertinenti a tre macroaree di assistenza:
- assistenza sanitaria collettiva negli ambienti di vita e di lavoro, relativa alle attività di prevenzione per la collettività e i singoli. Si riferiscono a questa macroarea indicatori relativi alla tutela della salute contro i danni da inquinamento, agli infortuni sul lavoro, alla tutela in ambito veterinario, alla tutela degli alimenti, alla medicina legale, alle vaccinazioni. Fra questi troviamo, per esempio, un indicatore per l’efficacia dei controlli ufficiali per il contrasto alla tubercolosi bovina, uno per la copertura vaccinale antinfluenzale degli anziani (≥ 65 anni), ma anche un “indicatore composito sugli stili di vita”, creato come proxy per la valutazione degli interventi di prevenzione e di promozione di uno stile di vita salutare implementati dalle Regioni;
- assistenza distrettuale, ovvero le attività e i servizi sanitari e sociosanitari del territorio. Si riferiscono a questa macroarea indicatori volti a valutare i servizi offerti dal medico di base, assistenza farmaceutica, servizi sanitari a domicilio per anziani e non autosufficienti o malati gravi, servizi nelle strutture residenziali e semiresidenziali. Indicatori in questo campo sono, per esempio, il tasso di ospedalizzazione standardizzato (per 100.000 ab.) in età pediatrica (< 18 anni) per asma e gastroenterite e il numero di posti letto in strutture residenziali che erogano assistenza ai disabili (ogni 1.000 residenti);
- assistenza ospedaliera, relativa alle attività e ai servizi sanitari offerti nei presidi ospedalieri. Qui si ritrovano indicatori relativi al ricorso a pronto soccorso, ricoveri, day hospital, day surgery, lungodegenza e riabilitazione, come il tasso di ospedalizzazione (ordinario e diurno) standardizzato per 1.000 residenti o l’intervallo Allarme-Target dei mezzi di soccorso, misurato in minuti e relativo alla performance del sistema “118”.
La valutazione dell’attività regionale è effettuata tramite un sottoinsieme di 34 dei 100 indicatori inizialmente individuati, per ognuno dei quali erano stati definiti dei pesi specifici per il calcolo del “punteggio complessivo”, di fatto un voto del compito svolto da ciascuna Regione.[3] Per ogni indicatore venivano definite 5 classi che identificavano la distanza del valore registrato in una Regione da quello che veniva identificato come standard nazionale (di fatto, la “performance” migliore registrata dalle regioni, il benchmark), e a ogni classe era assegnato un punteggio.[4] Il punteggio finale prodotto dalla Griglia LEA costituiva dunque la valutazione globale dell’adempimento.[5] La Griglia LEA raccoglieva i risultati dell’analisi e forniva una visione d’insieme relativamente al rispetto degli obblighi da parte delle Regioni, in modo da valutare se l’assistenza sanitaria fosse erogata rispettando il dettato costituzionale. Una Regione risultava dunque adempiente quando il punteggio complessivo era maggiore o uguale a 160 o compreso fra 140 e 160 con nessun indicatore c.d. “critico”, inadempiente quando il punteggio era minore di 140 o compreso fra 140 e 160 con almeno un indicatore c.d. “critico”.
Per avere una rappresentazione immediata della performance regionale rispetto alle altre Regioni, la Griglia LEA veniva, inoltre, affiancata da una grafica chiamata inizialmente “bersaglio”, poi “rosone”, che illustrava l’erogazione dei LEA per ogni indicatore a livello regionale (Fig. 1). Il “rosone” comprendeva un settore circolare per indicatore, di ampiezza pari al peso dello stesso, e anelli concentrici corrispondenti alle 5 classi definite rispetto allo standard nazionale. Di conseguenza, la valutazione finale era indicata tramite il colore del riquadro (verde se adempiente, rosso se inadempiente) ma era anche possibile illustrare quali fossero i livelli di adempimento in ogni campo grazie alla divisione per indicatori e classi. Questo permetteva di identificare visivamente i punti di criticità o di forza per ogni Regione, che non venivano invece evidenziati tramite il punteggio complessivo unico finale.
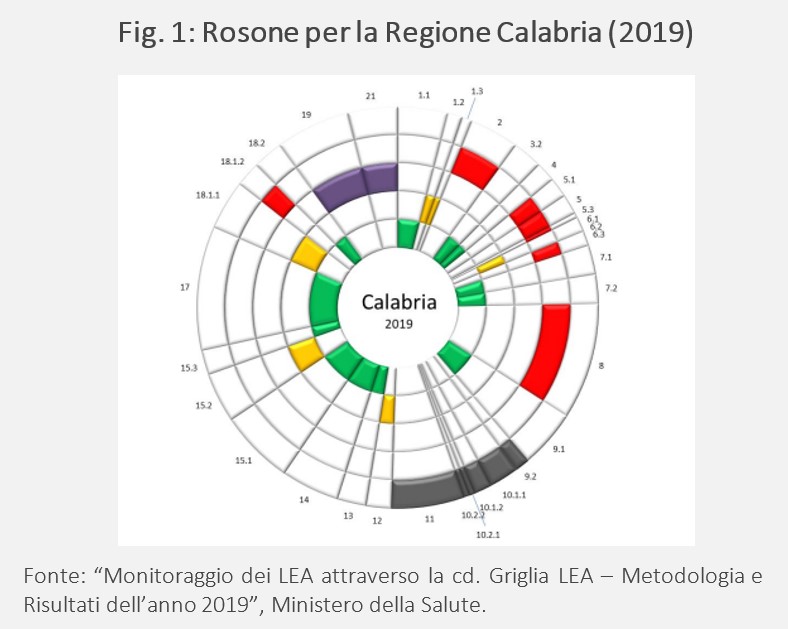
A partire dal 2005, il monitoraggio e la verifica dell’erogazione dei LEA sono in carico al Comitato permanente per la verifica dell’erogazione dei Livelli Essenziali di Assistenza (Comitato LEA), il quale si accerta che le risorse messe a disposizione per il SSN siano appropriate e compatibili. La stessa Intesa Stato-Regioni del 2005 che ha istituito il Comitato LEA determina, inoltre, che la verifica avvenga tramite la compilazione da parte delle Regioni del “Questionario LEA”. A tale questionario sono sottoposte le Regioni a statuto ordinario e la Sicilia, che forniscono le informazioni necessarie per l’accesso alla quota premiale prevista dal SSN.[6] La verifica finale degli adempimenti è effettuata poi dal Tavolo Adempimenti del Ministero dell’Economia e delle Finanze, che affianca alla valutazione degli adempimenti sanitari la verifica dal punto di vista finanziario (il rispetto del vincolo di bilancio). Le attività sono supportate dal “Si.Ve.A.S. – Gestione documenti dei Piani di rientro e del Comitato LEA”, introdotto nel 2007 come sistema di gestione documentale apposito in tema di Piani di Rientro.[7] Inoltre, qualora una Regione presenti delle criticità, abbia un disavanzo rilevante nei conti della sanità regionale e sia dunque sottoposta a Piano di Rientro, ulteriori verifiche vengono effettuate anche su base trimestrale.
L’ampliamento dei LEA con il D.P.C.M. 12 gennaio 2017 non ha modificato il quadro dal punto di vista della valutazione. La maggiore innovazione in termini di monitoraggio LEA è risultata l’istituzione di una Commissione nazionale per l’aggiornamento dei LEA, in carica per tre anni e presieduta dal Ministro della Salute, con la funzione di monitorare il contenuto dei livelli e di individuare prestazioni obsolete da sostituire con nuovi trattamenti innovativi ed efficaci per il miglioramento continuo del SSN. Il processo di raccolta ed elaborazione dati già previsto nel 2001 non ha invece subito modifiche significative, bensì un potenziamento nella gestione dei dati sanitari disponibili sul Nuovo Sistema Informativo Sanitario (NSIS) delle singole strutture sanitarie dislocate nelle Regioni italiane. Questo ha permesso di implementare il Nuovo Sistema di Garanzia (NSG), in vigore dal 1° gennaio 2020, con lo scopo di valutare tre dimensioni della sanità: equità, efficacia e appropriatezza.[8] Ad oggi la verifica degli adempimenti è dunque basata su un totale di 88 indicatori, distribuiti per macroaree.[9] Fra questi, 22 costituiscono il sottoinsieme “CORE”, utile alla valutazione schematica dell’erogazione dei LEA da parte delle Regioni, mentre i restanti costituiscono il sottoinsieme “NO CORE”. Gli indicatori “CORE” sono pertinenti ai tre macrolivelli di: prevenzione collettiva e sanità pubblica, assistenza distrettuale e assistenza ospedaliera.[10] Per ogni indicatore viene attribuito un punteggio sulla base di una “funzione di valorizzazione” che associa un punteggio ad alcuni intervalli di valori degli indicatori. Sono definiti, inoltre, dei criteri di premialità (o penalità) relativi alla variabilità temporale e territoriale degli indicatori. Viene infine calcolato un punteggio da 0 a 100, con soglia di garanzia minima a 60, comprensivo per macroarea. Di conseguenza, una Regione adempiente in merito ai LEA deve avere un punteggio non inferiore a 60 in tutte e tre le macroaree identificate. Questa suddivisione permette di avere una visione complessiva degli andamenti, ma anche di mantenere un livello di specificità dei risultati, evidenziando l’importanza di determinati settori (per esempio quello della prevenzione). La metodologia adottata dal 2020 costituisce dunque un miglioramento rispetto al livello di granularità delle informazioni raccolte, sostituendo il punteggio complessivo unico della Griglia LEA con un punteggio relativo alla singola macroarea e rendendo la valutazione finale più informativa della performance regionale.
I risultati del monitoraggio LEA
La Griglia LEA utilizzata fino al 2019 permette di illustrare l’evoluzione del punteggio finale LEA per ciascuna Regione e la classificazione di queste in adempienti/inadempienti dal 2012 al 2019 (Tav. 1).[11] Dal 2017 sono stati raccolti i dati anche per le Regioni a statuto speciale, che non sono tuttavia sottoposte alla verifica degli adempimenti: il Friuli-Venezia Giulia, le Province autonome di Trento e Bolzano, la Sardegna e la Valle d’Aosta.
A livello nazionale si nota una grande variabilità nei punteggi di ogni anno, che evidenziano Regioni con criticità rilevanti e altre con performance notevolmente positive. Per esempio, nel 2019 la Calabria risulta inadempiente con un punteggio di 125, il più basso fra le Regioni sottoposte a verifica, mentre il Veneto e la Toscana risultano adempienti con un punteggio di ben 222 punti. La verifica e la certificazione degli adempimenti per l’anno 2019, concluse nel 2020, hanno avuto un riscontro positivo per tutte le Regioni tranne che per l’Abruzzo, la Calabria, la Campania, il Molise e la Sicilia.
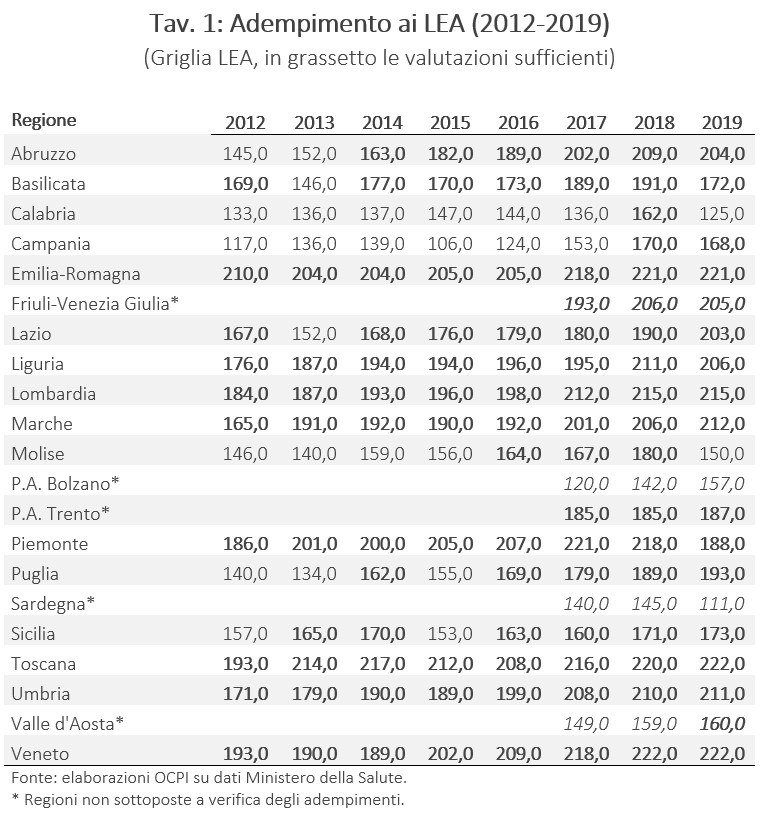
In quanto indicatore di sintesi, il punteggio complessivo prodotto tramite la Griglia LEA non fornisce indicazioni sulle carenze che causano l’inadempienza, né sottolinea eventuali aree di criticità di Regioni che complessivamente risultano adempienti. Proprio a tal fine è stato predisposto il “rosone”. Un maggior livello di dettaglio è presente invece nei risultati raccolti con la metodologia del Nuovo Sistema di Garanzia, che, mantenendo la divisione in tre macroaree dei punteggi, risulta più rigorosa nella definizione di adempiente, imponendo che ogni Regione raggiunga la soglia di sufficienza in tutte e tre le aree per poter essere considerata tale. Dal momento che il nuovo sistema di monitoraggio è stato introdotto nel 2020, è possibile effettuare un confronto solo tramite la ricostruzione dei dati relativi agli anni fra il 2017 e il 2019 effettuata dal Ministero della Salute (Tav. 2).
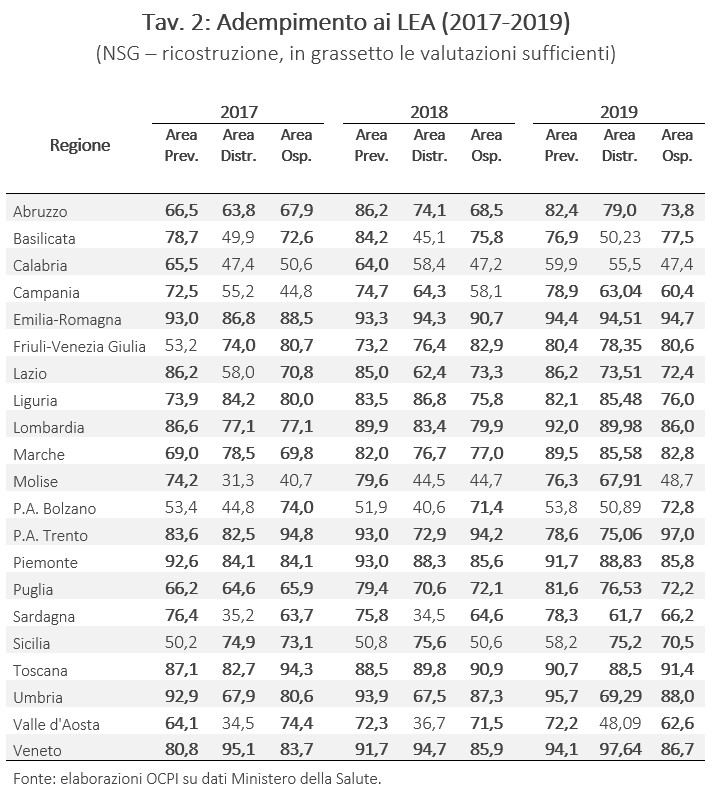
Confrontando questi dati con le valutazioni precedenti, è possibile notare delle incongruenze fra le Regioni giudicate adempienti con la vecchia metodologia rispetto alla nuova. Il rispetto dei LEA viene determinato in maniera più rigorosa tramite l’applicazione del NSG rispetto alla Griglia LEA. Dal 2017 al 2019, infatti, ogni volta che la valutazione finale tramite il Nuovo Sistema di Garanzia differisce rispetto alla precedente, è la nuova metodologia a essere più esigente e a evidenziare una carenza che in precedenza sarebbe stata superficialmente ignorata. Per esempio, la Basilicata era considerata adempiente in tutti e tre gli anni di riferimento, mentre il NSG avrebbe evidenziato una costante mancanza nel campo dell’assistenza distrettuale, il che motiva l’inadempienza della Regione. Allo stesso modo, la Sicilia non sarebbe risultata adempiente a causa di un punteggio insufficiente nell’area della prevenzione e, nel 2018, anche dell’assistenza ospedaliera. Al maggior rigore nelle valutazioni del NSG, dunque, fa eccezione unicamente la valutazione della Sardegna nel 2019: la Regione è stata considerata inadempiente tramite la Griglia LEA, ma sarebbe risultata adempiente con la nuova metodologia (Figg. 2a e 2b).

Il Ministero della Salute ha recentemente pubblicato i risultati del monitoraggio anche per l’anno iniziale della pandemia, il 2020, seppur solo a scopo informativo e non a fini di valutazione delle performance regionali. Sorprendentemente rispetto alla narrativa di quanto è accaduto durante le prime ondate di Covid-19, i risultati del NSG hanno identificato solo 9 Regioni come inadempienti e ben 12 come adempienti (tra cui la Lombardia e il Piemonte, che pure sono state pesantemente criticate per la gestione della prima ondata del Covid-19) (Tav. 3).[12]

Le conseguenze del monitoraggio
Nella logica del decentramento, il monitoraggio dei LEA dovrebbe rappresentare un punto di partenza per le regioni inadempienti. Se gli standard minimi identificati nei LEA non fossero stati forniti da una Regione, ci si potrebbe infatti aspettare che quella Regione venga attenzionata dal Ministero della Salute che, di concerto con il governo regionale, dovrebbe mettere in atto una serie di misure volte a risolvere i problemi riscontrati per favorire la convergenza verso il benchmark. Nella realtà dei fatti, tuttavia, la verifica LEA non ha mai avuto conseguenze importanti per le Regioni (né, a dire il vero, attenzione da parte della stampa, salvo poi – a ondate – scrivere di crisi della sanità pubblica). Tanto è vero che, nonostante un’esperienza ultraventennale di monitoraggi, ancora oggi stiamo discutendo delle differenze tra Regioni nella fornitura dei servizi sanitari. Questo è un chiaro limite del modello che vede la semplice definizione dei LEA come garanzia di equità.
Un primo tentativo di fornire gli incentivi per i governi regionali al rispetto dei LEA è l’introduzione di un sistema di finanziamento “premiale”. Con l’Intesa Stato-Regioni del 2005, i “Patti per la salute” e provvedimenti connessi hanno definito un “sistema premiale” che subordina l’ottenimento di una piccola quota del finanziamento dal SSN (“quota premiale”) al rispetto di alcuni requisiti verificati annualmente (fra questi, il rispetto dei LEA). La quota premiale è stata fissata al 3 per cento delle somme dovute alla Regione a titolo di finanziamento della quota indistinta del fabbisogno sanitario al netto delle entrate proprie. In altre parole, il governo centrale era autorizzato a “trattenere” la quota premiale sino alla verifica degli adempimenti, e solo in caso di verifica favorevole i fondi potevano essere effettivamente trasferiti.
Un secondo tentativo arriva con l’introduzione dei c.d. “Piani di Rientro” (PdR), accordi tra Stato e Regioni che registrano disavanzi rilevanti nei conti della sanità regionale. Benché il dibattito si sia frequentemente focalizzato sul solo obiettivo finanziario (ristabilire il pareggio di bilancio tramite la riduzione dei disavanzi), i Piani di Rientro affiancano a questo anche un obiettivo sanitario, cioè il rispetto dei LEA. La legge finanziaria del 2010 ha stabilito che i Piani di Rientro vengano valutati dalla Struttura Tecnica di Monitoraggio (STEM, che include sia rappresentanti del MEF sia rappresentanti del Ministero della Salute) e dalla Conferenza permanente per i rapporti tra lo Stato, le Regioni e le Province autonome. In caso di riscontro positivo, il Consiglio dei Ministri approva il Piano e questo consente alla Regione di accedere alla quota premiale (le risorse non erogate a causa dell’inadempienza) dell’anno in cui si era verificata l’inadempienza e degli anni a cui il Piano di Rientro si riferisce. In caso di riscontro negativo o in caso di mancata presentazione del Piano, il Consiglio dei Ministri nomina d’ufficio il Presidente della Regione nelle vesti di commissario ad acta eventualmente assistito da sub-commissari per la presentazione del Piano entro 30 giorni e l’attuazione di sanzioni quali:
- blocco automatico del turn-over del personale del SSR fino al 31 dicembre del secondo anno successivo;
- divieto di effettuare spese non obbligatorie;
- aumento dell’addizionale IRPEF (di 0,15 punti percentuali) e dell’aliquota IRAP (di 0,30 punti percentuali).
Attualmente, le Regioni soggette a Piano di Rientro sono sette: Abruzzo, Calabria, Campania, Lazio, Molise, Puglia e Sicilia. Molise e Calabria sono anche commissariate e, per quanto riguarda la Calabria, a causa di episodi di infiltrazione mafiosa all’interno dell’ASP di Reggio Calabria è stata autorizzata eccezionalmente al Commissario (Presidente della Regione) la possibilità di nominare Commissari straordinari interni alle Aziende Sanitarie Locali. Tra queste Regioni, quattro (Abruzzo, Calabria, Campania e Molise) risultano anche inadempienti dall’ultimo monitoraggio LEA con il NSG (Tav. 3).
Le difficoltà di raggiungere gli obiettivi sanitari (la fornitura dei LEA) per le regioni in difficoltà dal punto di vista finanziario emerge chiaramente dalle Figg. 3a e 3b, che mappano l’evoluzione del punteggio LEA dal 2012 al 2019 rispettivamente per le Regioni sottoposte e non sottoposte a Piani di Rientro.[13] L’analisi viene effettuata standardizzando il punteggio regionale rispetto alla soglia minima di sufficienza (160): valori inferiori all’unità segnalano Regioni che registrano punteggi inferiori a 160; valori maggiori dell’unità identificano quelle che registrano punteggi superiori a 160.
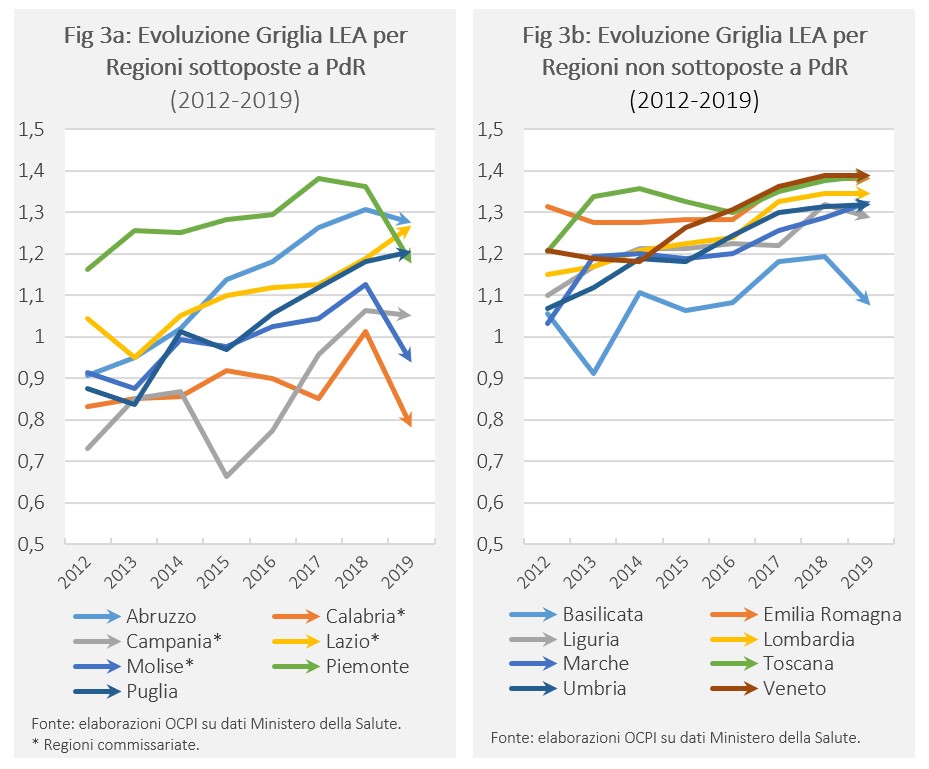
Nel caso delle Regioni sottoposte a PdR non sembra emergere un andamento comune. Per alcune (Abruzzo, Campania, Lazio e Puglia) si evidenzia un complessivo miglioramento nel punteggio LEA che le porta a superare la soglia di 160, anche se la Campania mostra un grave peggioramento tra il 2014 e il 2015. Altre Regioni (Calabria, Molise e Piemonte) presentano invece miglioramenti fino al 2018 nel punteggio LEA, cui fa seguito un notevole peggioramento nel 2019; per il Molise e la Calabria il peggioramento porta il punteggio LEA sotto il valore minimo per l’adempienza.[14] Per quanto riguarda le Regioni non sottoposte a PdR si verifica, invece, un andamento sincrono (in particolare dal 2016 in poi), con un punteggio LEA che migliora nel tempo, arrivando nel 2019 a una valutazione del 40 per cento circa più alta della soglia di sufficienza per il gruppo delle Regioni migliori.[15] A questo trend fa eccezione la Basilicata, che mostra un ritardo rispetto alle altre Regioni e un’inversione del trend positivo nel 2019.[16] La conclusione generale è che, pur riconoscendo i miglioramenti, non si osserva una chiara convergenza delle Regioni in difficoltà ai risultati delle Regioni che offrono le prestazioni migliori.
Dai LEA ai LEP: quali insegnamenti?
Se i LEA rappresentano i “livelli essenziali” per i servizi in ambito sanitario, i LEP dovranno coprire le molteplici funzioni per le quali le Regioni potrebbero chiedere maggiori spazi di autonomia, quali l’istruzione, il trasporto pubblico locale e l’assistenza sociale. La determinazione dei LEP rende dunque necessario: (i) individuare i servizi che dovranno essere sottoposti a verifica; (ii) identificare gli indicatori per mappare i servizi erogati e uno standard minimo nazionale da rispettare; (iii) monitorare i servizi erogati nei territori e i relativi livelli di spesa; (iv) verificare che i LEP siano stati effettivamente forniti sulla base di quanto stabilito dalla Costituzione; (v) stabilire cosa fare in presenza di mancato rispetto dei LEP. La storia dei LEA sembra offrire alcuni insegnamenti che è bene tener presenti.
Primo: i tempi. Nonostante nei fatti si tratti di un elenco di servizi sanitari che devono essere offerti in tutte le Regioni, la definizione dei LEA ha richiesto un lavoro di svariati anni per diventare operativa; e siccome le cose nel frattempo cambiano, ha già richiesto una prima fase di manutenzione per individuare nuovi “diritti” (intesi come nuovi servizi) per i cittadini. Le prime idee sui LEA si ritrovano all’inizio degli anni Novanta, ma è solo con il 1999 che si arriva a una definizione formale. Il ddl Calderoli ha tempi molto stretti che, alla luce di quanto accaduto per i LEA, difficilmente verranno rispettati, anche per le maggiori difficoltà a individuare i “livelli essenziali” per alcune funzioni rispetto ai servizi sanitari.
Secondo: gli indicatori. Definiti i LEP, è poi necessario identificare gli indicatori e definire il sistema di monitoraggio. Nel caso dei LEA ci si basa su un insieme composito di indicatori (di processo, output, outcome e contesto) che tuttavia fatica a fornire una fotografia del servizio coerente con le percezioni dei cittadini. Al di là delle ovvie osservazioni su quanto accaduto nel 2020 (che rendono sorprendenti, come già osservato in precedenza, le valutazioni positive), si può tentare un esercizio che correli la variazione del punteggio LEA e la variazione della percentuale di residenti che emigrano in altre Regioni per ottenere quei servizi che, ragionevolmente, non riescono a ottenere nella propria Regione di residenza. I risultati dell’esercizio, basati sull’emigrazione per ricoveri ordinari in altra Regione, sono rappresentati nella Fig. 4 per il periodo 2012-2019.
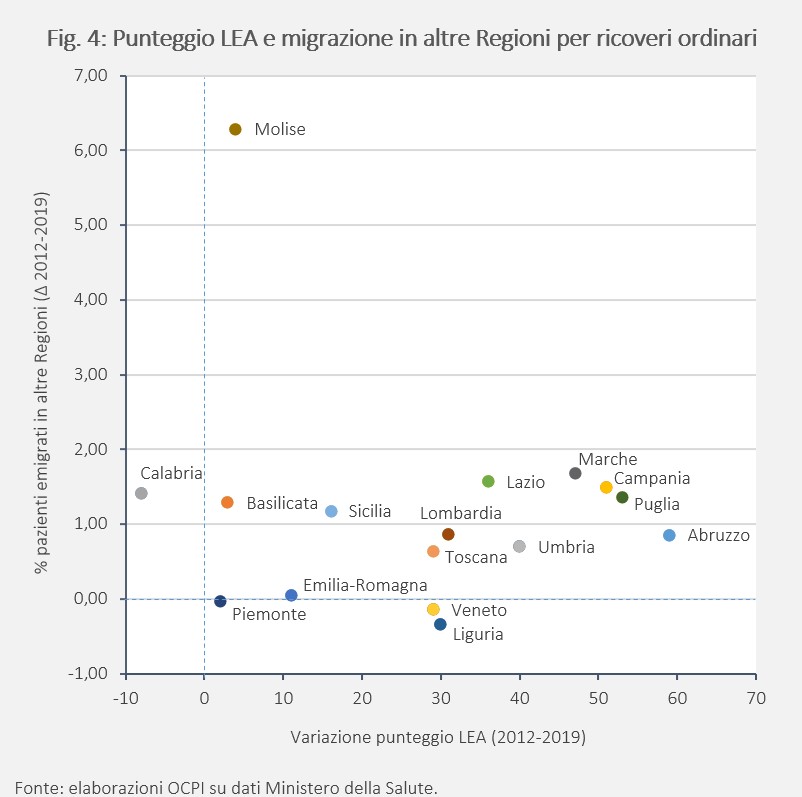
Intuitivamente, se il punteggio LEA di una Regione migliora ci si può attendere una riduzione dell’emigrazione sanitaria. I risultati puntano in direzione opposta. Per esempio la Campania (la Regione che mostra una variazione positiva del punteggio LEA di circa 50 punti) mostra anche un aumento sensibile dell’emigrazione sanitaria (1,49 punti percentuali). La Calabria, per fare un altro esempio, registra un peggioramento nella valutazione LEA di 8 punti, ma il tasso di emigrazione dal 2012 al 2019 è variato come per la Campania (1,42 punti percentuali). In generale, non è possibile concludere che un miglioramento significativo della valutazione LEA possa sottintendere un miglioramento della qualità delle prestazioni sanitarie tale da indurre la popolazione locale a non emigrare presso altre Regioni per un ricovero in ospedale. Una spiegazione alternativa è che la valutazione “tecnica” tramite gli indicatori non è correlata con la valutazione della qualità dei servizi da parte dei cittadini. In entrambi i casi, il problema politico è che gli indicatori non riescono a dare conto delle diseguaglianze tra Regioni, ed è un problema enorme se i LEP devono garantire l’eguaglianza delle opportunità fra territori.
Terzo: la questione della convergenza. Come detto, la definizione dei LEP dovrebbe garantire l’eguaglianza tra Regioni in termini di standard minimi di servizio. Se si osserva che alcune Regioni non garantiscono i LEP, si dovrebbe prevedere un percorso di aggiustamento che porti le regioni in difficoltà a rispettare gli standard e a convergere. Nel caso dei LEA, nonostante i miglioramenti evidenti anche dalla Fig. 4, non si è registrata alcuna reale convergenza. E le disuguaglianze che hanno giustificato il passaggio al SSN nel 1978 sembrano ancora resistere dopo più di quarant’anni: non solo nell’ambito della sanità, ma anche per servizi che dovrebbe garantire lo Stato come l’istruzione, una delle materie sulle quali tra poco alcune Regioni potrebbero avere maggiore autonomia.
Quarto e ultimo: il tema del finanziamento. Nel caso dei LEA non si è mai attuato un percorso “bottom-up”, con una valutazione dei costi standard e la definizione delle risorse necessarie. Il percorso adottato è sempre stato “top-down” per garantire la compatibilità del finanziamento con l’equilibrio del bilancio pubblico. La riforma Calderoli sembra invece andare nella direzione opposta, rilanciando per i LEP l’approccio “bottom-up”, senza tuttavia specificare da dove arriveranno le risorse per l’ulteriore autonomia regionale.
[1] Si veda il portale dedicato del Ministero della Salute raggiungibile all’indirizzo https://www.salute.gov.it/portale/lea/dettaglioContenutiLea.jsp?area=Lea&id=1300&lingua=italiano&menu=leaEssn.
[2] Per esempio, l’endometriosi in stato “moderato” e “grave”, la sarcoidosi, la sindrome di Guillain-Barré, la fibrosi polmonare idiopatica e alcune malattie precedentemente incluse tra quelle rare vengono trasferite alla categoria di malattie croniche, come la celiachia, la sindrome di Down e la sindrome di Klinefelter.
[3] Salvo esclusioni di uno o più indicatori in un determinato anno (vedi per esempio la mancanza di dati relativi a un indicatore nel 2019).
[4] Valore normale (9 punti), Scostamento minimo (6 punti), Scostamento rilevante ma in miglioramento (3 punti), Scostamento non accettabile (0 punti), Dato mancante o palesemente errato (-1 punto).
[5] Il punteggio finale era calcolato come la somma dei prodotti dei pesi di ogni indicatore per i punti della classe in cui se ne collocava il valore.
[6] Le Regioni storicamente sottoposte al monitoraggio dei LEA sono le Regioni a statuto ordinario e la Sicilia. Dal 2017 sono stati poi raccolti i dati anche per il Friuli Venezia-Giulia, la Sardegna, la Valle d’Aosta e le Province Autonome di Trento e Bolzano, senza però che queste vengano sottoposte alla verifica degli adempimenti.
[7] Per approfondimenti sul tema dei Piani di Rientro, si veda la nostra precedente nota “I Piani di Rientro della sanità regionale: quali risultati finora?”, 5 agosto 2019.
[8] Il NSG è previsto dall’art. 3, comma 6, del D.M. 12 marzo 2019.
[9] Secondo il D.M. 12 marzo 2019 gli 88 indicatori sono distribuiti per macrolivelli: 16 indicatori per la prevenzione collettiva e sanità pubblica; 33 indicatori per l’assistenza distrettuale; 24 indicatori per l’assistenza ospedaliera; 4 indicatori di contesto per la stima del bisogno sanitario; 1 indicatore di equità sociale; 10 indicatori per il monitoraggio e la valutazione dei percorsi diagnostico-terapeutici assistenziali (PDTA).
[10] Corrispondenti alle stesse tre macroaree della Griglia LEA (“assistenza collettiva negli ambienti di vita e di lavoro” rinominata in “prevenzione collettiva e sanità pubblica”).
[11] La serie storica riportata è limitata agli anni 2012-2019 poiché i report relativi al monitoraggio dei LEA per gli anni 2008-2011, seppure disponibili online, non riportano il punteggio complessivo per ogni Regione, bensì solo una classificazione complessiva e i punteggi specifici per indicatore. Considerazioni analoghe valgono per i Rapporti di monitoraggio dell’assistenza sanitaria tra il 2001 e il 2009.
[12] Per approfondimenti, si veda Massimo Bordignon, Gilberto Turati, “Se il barometro della sanità segna sempre bel tempo”, lavoce.info, 2 febbraio 2023.
[13] Sono escluse dall’analisi le Regioni a statuto speciale.
[14] Il Piemonte ha concluso il proprio Piano di Rientro al termine del triennio 2013-2015 ed è stato incluso nel gruppo delle Regioni sottoposte a PdR.
[15] La Liguria ha concluso il proprio Piano di Rientro al termine del triennio 2007-2009 ed è stata inclusa nel gruppo di Regioni non sottoposte a PdR.
[16] La riduzione drastica di punteggio nel 2013 riflette il campanello d’allarme lanciato nello stesso anno quando, nonostante gli anticipi di liquidità di 16,2 milioni di euro stanziati per la sanità lucana, l’AGENAS (Agenzia Nazionale per i Servizi Sanitari Regionali) aveva segnalato la Basilicata come Regione a rischio Piano di Rientro. La lieve ripresa negli anni successivi non è comunque comparabile alle altre Regioni non sottoposte a PdR.


